Informations aux patientes et patients sur la transplantation allogénique de cellules souches du sang
1. Avant-propos
Chère patiente, cher patient,
Afin de traiter la maladie grave dont vous souffrez, il est désormais prévu d’entreprendre une transplantation allogénique de cellules souches du sang.
La décision de procéder à une transplantation est difficile à prendre et vous vous posez certainement une foule de questions sur cette thérapie. Ce site Internet présente des informations sur la transplantation allogénique de cellules souches du sang. Il a été élaboré à votre intention à titre de guide sur la transplantation planifiée, mais aussi pour vous aider avant et après la transplantation et vous renseigner avec précision sur les motifs et la procédure de la transplantation de cellules souches du sang.
Les explications fournies ici sont destinées à toutes les patientes et tous patients de Suisse. Il existe certes des différences entre les centres de transplantation portant sur certaines procédures. C’est pourquoi le présent guide ne remplace en rien l’entretien approfondi avec votre équipe soignante. Il a pour but de vous aider à mieux comprendre les procédures complexes auxquelles vous allez vous soumettre.
Ces informations visent à vous éclairer en détail sur le principe d’une transplantation allogénique de cellules souches du sang. Dans la mesure où la thérapie peut varier selon votre maladie et vos données physiologiques, le dossier peut faire mention de types de traitement qui ne s’appliquent pas nécessairement à votre cas.
Pour vous donner une vue d’ensemble globale de cette thérapie, nous avons également décrit en toute transparence les risques et les effets secondaires possibles de la transplantation. Cela peut bien évidemment susciter des craintes et des angoisses. Nous tenons donc à insister sur le fait que la transplantation réussit sans complication grave chez la majorité des patientes et patients. Néanmoins, il est souvent impossible d’éviter certains troubles moins graves pour votre bien-être.
La transplantation de cellules souches du sang constitue une thérapie sûre et efficace pour la plupart des patientes et patients. Et elle offre aussi souvent le meilleur espoir de guérison. C’est cet espoir que nous voulons fortifier en vous.
Prof. Dr med. Jörg Halter
Président de SBST (Swiss Blood Stem Cell Transplantation and Cellular Therapy)
2. Introduction
Pourquoi un entretien personnel sur la transplantation s’impose-t-il en sus de ce guide?
Les informations sur ce site Internet ont été élaborées à votre intention à titre de guide sur la transplantation planifiée, mais aussi pour vous aider avant et après la transplantation. Ces informations ne remplacent néanmoins en rien l’entretien approfondi avec votre équipe médicale et le personnel soignant du centre de transplantation. L’entretien personnel permet de discuter les détails de la transplantation. Il vous sera donc utile de lire les informations sur ce site Internet avant l’entretien.
Nous vous recommandons de vous faire accompagner à l’entretien de votre conjoint ou conjointe, de membres de votre famille ou des personnes proches. Beaucoup de choses sont plus compréhensibles lorsque plusieurs personnes les entendent.
À cette occasion, le médecin et le personnel soignant vous expliqueront les particularités du centre de transplantation concerné et cibleront leurs propos sur la transplantation qui vous est destinée.
Pensez à inscrire les questions qui vous traversent l’esprit avant l’entretien de manière à pouvoir en discuter avec l’équipe médicale traitante. En outre, vous aurez la possibilité de visiter le centre de transplantation pendant l’entretien ou lors des examens médicaux.
Prof. Dr. med. Georg Stüssi (auteur)
3. Biologie des cellules souches du sang
Biologie de la formation du sang (hématopoïèse)
Qu’est-ce que le sang?
Le sang est un liquide physiologique qui remplit une multitude de fonctions. Le sang joue un rôle particulièrement important dans l’approvisionnement des organes en oxygène et dans le transport de substances nutritives vers les différents organes. Dans le même temps, un système ingénieux de coagulation veille à ce que le sang coagule dans les lésions mais pas dans les vaisseaux sanguins intacts.
Le sang se compose de cellules et d’un liquide aqueux nommé plasma. Parmi les cellules sanguines, on distingue les globules rouges (érythrocytes), les globules blancs (leucocytes) et les plaquettes sanguines (thrombocytes). Les globules rouges sont chargés en priorité du transport de l’oxygène tandis que les globules blancs veillent à la défense contre les infections. Les plaquettes sanguines ont pour mission principale de colmater les vaisseaux sanguins en cas de lésion grâce à la formation d’un caillot.
Le plasma sanguin transporte les substances nutritives ainsi que les protéines de la coagulation sanguine.
Qu’est-ce que la moelle osseuse?
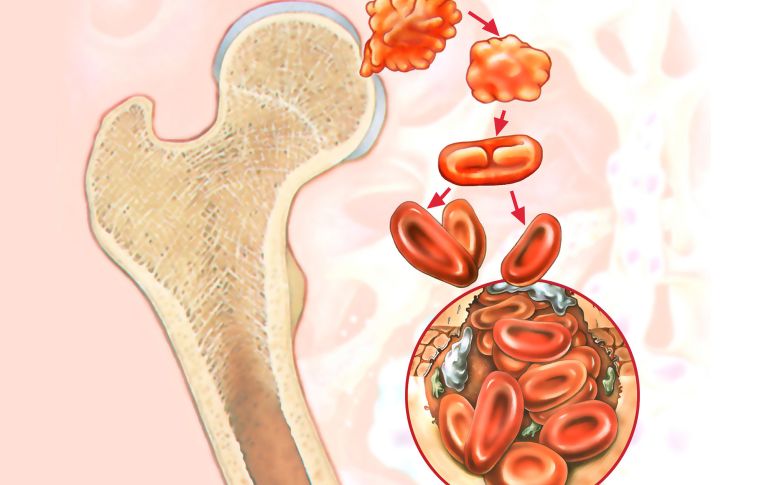
C’est dans la moelle osseuse que se forme véritablement le sang. Elle se trouve avant tout dans le crâne et dans le squelette du tronc (côtes, vertèbres et crête iliaque).
On confond souvent moelle osseuse et moelle épinière. Il nous tient à coeur de préciser la différence: Comme mentionné précédemment, la moelle osseuse est le lieu où se forme le sang et se trouve dans les os. La moelle épinière par contre est un faisceau de fibres nerveuses qui s’étend du cerveau aux jambes et qui assure les structures nerveuses du corps. La moelle épinière se situe dans le canal osseux de la colonne vertébrale.
La moelle osseuse et la moelle épinière ne se situent donc pas au même endroit dans le corps. Il s’ensuit qu’un prélèvement de moelle osseuse ne peut en aucun cas provoquer une lésion de moelle épinière.
Comment naissent les cellules sanguines?
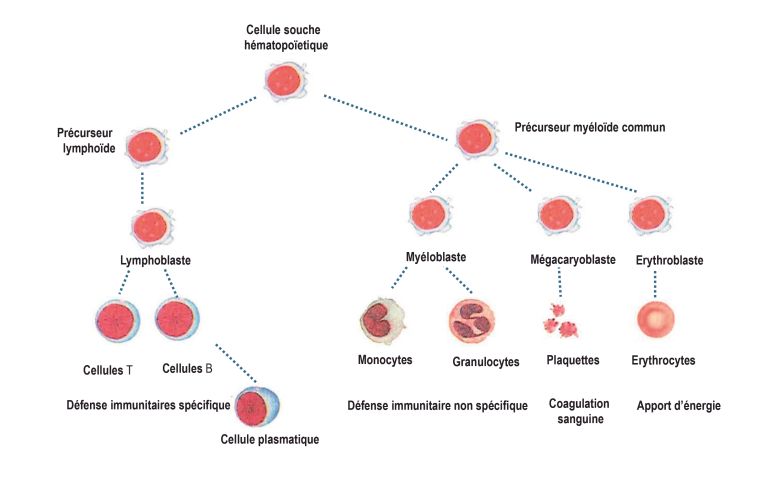
Les cellules sanguines naissent dans la moelle osseuse. Toutes les cellules sanguines émanent des cellules souches hématopoïétiques ou cellules souches du sang. Dans la moelle osseuse, les cellules suivent un processus de maturation menant aux cellules sanguines matures. Ce n’est qu’ensuite que les cellules sanguines se déplacent de la moelle osseuse vers le sang où elles peuvent être mesurées et analysées. Afin de pouvoir vérifier si l’hématopoïèse fonctionne correctement dans la moelle osseuse, nous devons régulièrement effectuer des ponctions de moelle osseuse après la transplantation.
Que sont les cellules souches?
La notion de cellules souches s’applique tant aux cellules souches embryonnaires (cellules présentes aux premières étapes de l’évolution de l’être humain et non encore spécialisées) qu’aux cellules souches du sang (lesdites cellules souches du sang adultes) présentes chez chaque être humain.
Les cellules souches embryonnaires possèdent la propriété remarquable de se développer selon les besoins en cellules et organes les plus variés. Elles correspondent en quelque sorte aux « cellules originelles ».
Les cellules souches du sang ont perdu la majeure partie de cette propriété mais n’en remplissent pas moins des tâches essentielles:
La moelle osseuse ou les cellules souches du sang sont responsables de la formation des cellules sanguines. En cas de dysfonctionnement de la formation du sang, il peut se former trop ou au contraire trop peu de ces cellules et apparaître alors des cellules dégénérées. Selon le dysfonctionnement, les cellules sanguines ne sont alors plus en mesure de remplir leurs tâches.
Système HLA et compatibilité tissulaire
Qu’est-ce que le système HLA?
Les antigènes leucocytaires humains – HLA (human leucocyte antigene) – sont des caractéristiques tissulaires importantes, présentes à la surface des cellules. Ils ne se trouvent pas seulement sur les leucocytes mais encore sur quasiment toutes les cellules de l’organisme. Chaque personne possède différentes caractéristiques HLA héritées pour moitié de la mère et pour moitié du père.
Les caractéristiques HLA jouent un rôle essentiel dans la distinction entre « personnel (soi) » et « étranger (non-soi) ». En cas d’infection virale par exemple, l’organisme peut identifier le virus comme étranger grâce au système HLA et déclencher une réaction immunitaire. Les caractéristiques HLA revêtent une importance significative lors de la transplantation de cellules souches du sang: Si les combinaisons des principaux groupes HLA de la receveuse / du receveur et de la donneuse / du donneur ne sont pas identiques, d’une part le risque de réaction de rejet augmente dans l’organisme de la receveuse / du receveur, d’autre part les cellules saines de la donneuse / du donneur peuvent se retourner contre l’organisme de la patiente / du patient lors de la transplantation de cellules souches du sang (voir aussi chapitre GvHD).
La probabilité que les caractéristiques HLA correspondent entre frères et soeurs se situe dans les 25 %. Si l’on ne trouve pas de donneuse/donneur pour vous ou votre enfant au sein de votre famille, on peut lancer une recherche de donneuse et donneur non apparenté/e. Dans ce contexte, il faut tenir compte qu’il existe des milliards de combinaisons possibles d’antigènes HLA. Ainsi les donneuses et donneurs sont des frères et soeurs ou des donneuses/donneurs non apparentés compatibles et HLA identiques. Les membres de la famille peuvent également n’être qu’à moitié HLA-identiques. On dit alors qu’ils sont haploidentiques.
Le groupe sanguin joue-t-il un rôle dans la transplantation?
Les groupes sanguins jouent un rôle mineur dans la transplantation de cellules souches du sang. Ce qui est capital pour la réussite d’une transplantation de cellules souches du sang est la compatibilité des principales caractéristiques HLA entre votre donneuse/donneur et vous-même.
Une transplantation de cellules souches du sang peut donc se dérouler sans identité des groupes sanguins. Mais vous adopterez alors le groupe sanguin de votre donneuse/donneur. Au cours des premiers mois et semaines, dans votre organisme cohabiteront les globules rouges de la donneuse / du donneur et les vôtres. C’est pourquoi il ne sera pas possible de déterminer votre groupe sanguin pendant cette période. Au besoin, vous recevrez une carte de donneur de sang transitoire.
Ces modifications doivent être prises en compte lors de transfusions après la transplantation. Au bout de quelques mois, il n’y aura plus normalement que des cellules sanguines de la donneuse / du donneur et vous posséderez le groupe sanguin de la donneuse / du donneur.
4. Informations générales sur la transplantation de cellules souches du sang
Quand une transplantation de cellules souches du sang est-elle nécessaire?
Une transplantation de cellules souches du sang est nécessaire lorsque vous souffrez d’un trouble sévère du système hématopoïétique ou du système immunitaire et que la transplantation offre la meilleure chance de guérison. À l’occasion, une transplantation de cellules souches du sang peut aussi s’avérer nécessaire, si vous souffrez d’une autre maladie qui peut être améliorée ou guérie par la transplantation de cellules souches saines.
La plupart des patientes/patients reçoivent une transplantation de cellules souches du sang en raison d’une leucémie myéloïde ou lymphoïde aiguë, une maladie des globules blancs. Mais les transplantations de cellules souches du sang sont également effectuées pour une multitude d’autres pathologies. Vous débattrez de l’indication précise de la transplantation de cellules souches du sang avec votre médecin au cours de l’entretien préparatoire.
Quel est l’objectif de la transplantation allogénique de cellules souches du sang?
La transplantation allogénique de cellules souches du sang remplace les cellules malades de votre système sanguin par des cellules sanguines fonctionnant normalement de votre donneuse/donneur. Les cellules immunitaires de la donneuse/du donneur peuvent en outre combattre les éventuelles cellules malades restantes dans votre corps.
Très important: La transplantation n’entraîne qu’un changement de votre système sanguin mais en aucun cas un changement de personnalité.
Quelles chances présente la transplantation allogénique de cellules souches du sang?
La transplantation allogénique de cellules souches du sang représente la meilleure chance de guérison pour vous. En effet, lors de la transplantation, les cellules sanguines malignes détruites par le traitement préalable sont remplacées par de nouvelles cellules souches du sang saines. Les nouvelles cellules souches du sang saines transplantées parviennent par la circulation sanguine dans la moelle osseuse et s’y implantent pour produire à nouveau des quantités suffisantes de cellules sanguines saines. Une production sanguine manquante ou déréglée ou un système immunitaire défaillant sont remplacés par une nouvelle hématopoïèse fonctionnant bien et un nouveau système immunitaire sain.
Comme décrit précédemment, les cellules souches du sang transplantées peuvent se retourner contre les éventuelles cellules sanguines malades restantes et offrir ainsi une protection supplémentaire essentielle contre une rechute. Cet effet est nommé l’effet du greffon contre la leucémie (graft-versus-leukemia).
Quels types de transplantation de cellules souches du sang existe-t-il?
Transplantation autologue
Lors d’une transplantation autologue, la patiente ou le patient se voit transplanter ses propres cellules souches du sang prélevées au préalable.
Transplantation allogénique
Lors d’une transplantation allogénique, la patiente ou le patient se voit transplanter les cellules souches du sang d’une personne tierce apparentée ou non apparentée.
Transplantation syngénique
Lors d’une transplantation syngénique, la patiente ou le patient se voit transplanter les cellules souches du sang d’un jumeau monozygote.
Donneuse apparentée / Donneur apparenté
Lors d’une transplantation de cellules souches du sang d’un donneur apparenté, la patiente ou le patient se voit transplanter les cellules souches du sang saines d’un membre de sa famille, généralement un frère ou une soeur. La probabilité de trouver un frère ou une soeur aux caractéristiques HLA compatibles se situe dans les 25 %.
Parmi les donneurs apparentés on opère la distinction suivante:
- Frères et soeurs HLA identiques; en font partie également les jumeaux non monozygotes. Dans ce cas, le frère ou la soeur a hérité de la même combinaison de caractéristiques HLA des parents.
- Donneurs haplo-identiques apparentés, chez lesquels seule la moitié des caractéristiques HLA coïncident; il s’agit généralement des parents ou des frères et soeurs.
- Jumeaux monozygotes, soit des frères et soeurs génétiquement identiques.
Donneuse non apparentée / Donneur non apparenté
Lors d’une transplantation de cellules souches du sang d’un donneur non apparenté, la patiente ou le patient se voit transplanter les cellules souches du sang saines d’une personne volontaire non apparentée. Cela se produit lorsqu’on ne trouve pas de donneur approprié au sein de la famille.
À cet effet, une recherche de donneurs volontaires enregistrés est lancée dans des banques de données connectées mondialement, au cours de laquelle le groupage tissulaire des personnes est comparé avec celui de la patiente / du patient.
Que signifie l’anonymat entre donneur et receveur?
Une personne non apparentée a consenti à un don de moelle osseuse ou de cellules souches du sang périphérique pour vous. Vous tenez donc à la remercier.
Comme pour le don de sang, la donneuse / le donneur et la receveuse / le receveur de cellules souches du sang n’ont pas le droit de se connaître. La règle de l’anonymat a été introduite pour protéger les deux parties.
Depuis le 1er avril 2013, nous avons allégé cette règle en autorisant un échange écrit unique afin d’exprimer des remerciements ou des voeux de guérison.
Cet échange est réalisé par le biais du Registre de Transfusion CRS Suisse et respecte l’anonymat entre receveuse/receveur et donneuse/ donneur. Cela signifie que la correspondance ne doit comporter aucun indice permettant d’identifier le donneur ou le receveur ni aucune information personnelle et que l’échange de cadeaux n’est pas autorisé. Si vous souhaitez écrire à votre donneuse/donneur, votre équipe de transplantation fera suivre votre courrier à Swiss Blood Stem Cells (SBSC) de Transfusion CRS Suisse.
En quoi consiste le conditionnement et pourquoi y procède-t-on?
La notion de conditionnement désigne la thérapie préparatoire administrée directement avant la transplantation de cellules souches du sang. Il existe plusieurs schémas de conditionnement consistant en une chimiothérapie avec différents médicaments ou en une association de chimiothérapie et de radiothérapie.
Le conditionnement vise deux objectifs importants:
- Le conditionnement doit détruire le maximum de cellules malignes encore existantes.
- Votre système immunitaire doit être déprimé au point de ne pas être en mesure de rejeter les cellules souches du sang transplantées.
Que signifient en matière de conditionnement les termes « myéloablatif » et « réduit »?
Ces termes qualifient le degré d’action du conditionnement préparatoire. « Myéloablatif » désigne un conditionnement très puissant. Cette phase préalable est destinée en premier lieu aux jeunes adultes, aux enfants et aux adolescents atteints d’une maladie sanguine maligne. Elle comprend une chimiothérapie associant différentes substances. Il peut aussi s’y ajouter une irradiation corporelle totale.
« Réduit » signifie que la thérapie préalable est moins forte et ne conduit souvent pas à une suppression intégrale de la production de moelle osseuse. Ce conditionnement est appliqué plus souvent chez les personnes plus âgées et dans certaines maladies.
Le prélèvement de cellules souches du sang / sources des cellules souches du sang
La transplantation de moelle osseuse est connue de beaucoup de gens. Le terme sous-entend que les cellules souches du sang destinées à la transplantation proviennent de la moelle osseuse. Le prélèvement de moelle osseuse a longtemps été la seule possibilité d’obtenir des cellules souches du sang. Ces dernières années, on a découvert de nouvelles sources de cellules souches du sang, comme le sang périphérique ou le sang de cordon. C’est pourquoi on parle aujourd’hui de transplantation de cellules souches du sang et non plus de transplantation de moelle osseuse.
Prélèvement de moelle osseuse
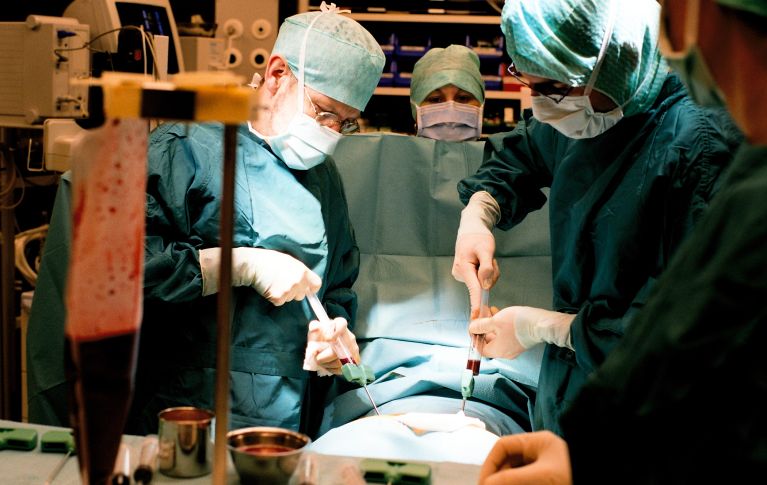
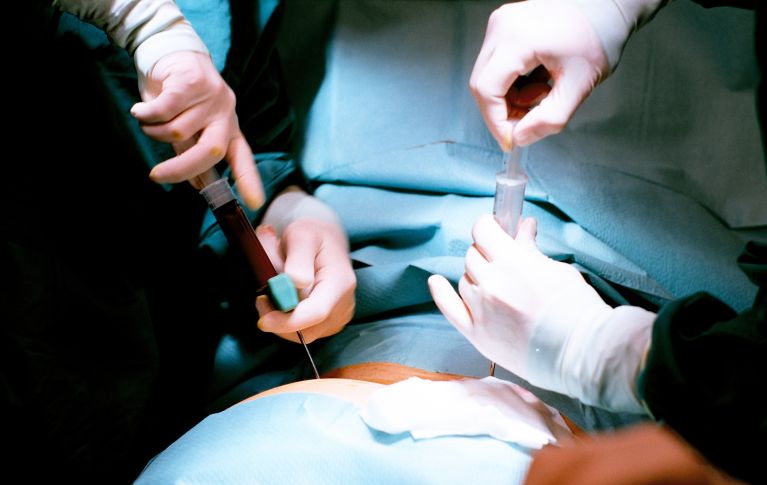
Lors du prélèvement de moelle osseuse la moelle osseuse est prélevée à l’aide d’une aiguille par plusieurs ponctions dans la crête iliaque. Le prélèvement requiert une anesthésie générale et une hospitalisation d’environ deux ou trois jours.
Cellules souches du sang périphérique
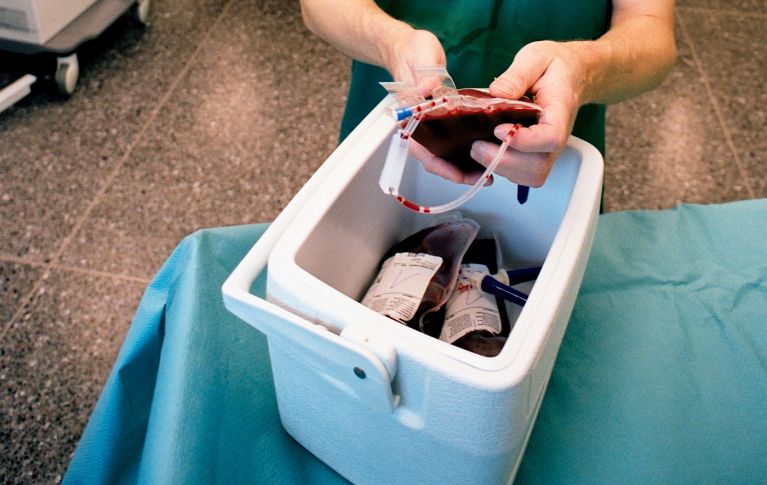
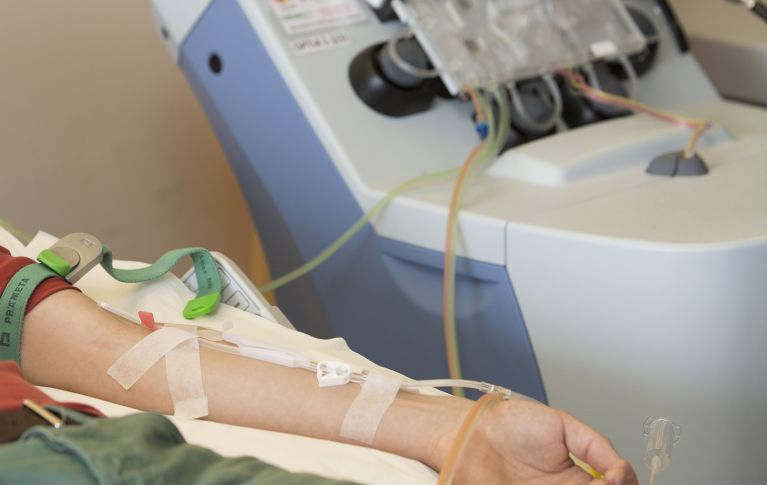
Le prélèvement de cellules souches périphériques se déroule généralement en ambulatoire. Quelques jours avant le prélèvement, la donneuse / le donneur se voit injecter des facteurs de croissance, qui stimulent la moelle osseuse pour produire davantage de cellules souches du sang et les mobiliser dans le sang. Le prélèvement proprement dit dure entre trois et six heures.
Le sang de la donneuse / du donneur est prélevé à l’aide d’un cathéter veineux et acheminé vers un séparateur de cellules, où les cellules souches du sang sont séparées du sang et collectées. Le reste du sang est réinjecté au corps par un second cathéter veineux. C’est ce que l’on appelle le don par aphérèse.
Certaines personnes ne possèdent pas des veines suffisantes dans les bras pour la collecte de cellules souches du sang. Dans de tels cas, il faut poser un cathéter veineux central, dans le cou, sous la clavicule ou dans l’aine. La donneuse / le donneur doit alors se rendre à l’hôpital la veille du prélèvement pour la pose du cathéter central.
La source spéciale: le sang de cordon
Le sang de cordon de nouveau-nés contient une grande proportion de cellules souches hématopoïétiques – les cellules souches du sang de cordon.
Celles-ci peuvent, avec l’accord exprès des parents, être prélevées dans le cordon ombilical après la naissance et la séparation du cordon ombilical du placenta. Ce type de prélèvement ne présente aucun risque pour la mère ni l’enfant.
Les cellules souches du sang ainsi obtenues sont anonymisées, congelées et stockées dans des banques de sang de cordon.
Quel produit est privilégié et à quel moment?
Il est souvent difficile de décider quelle source de cellules souches du sang sélectionner pour une patiente / un patient. Différents facteurs entrent en ligne de compte dans le choix. Dans tous les cas, on tient compte de la décision de la personne qui donne quant au type de don de cellules souches du sang qu’elle est disposée à faire.
Dans certaines maladies, nous privilégions certaines sources de cellules souches du sang. Mais, de manière générale, on peut dire que les différentes sources de cellules souches du sang sont comparables à peu de différences près et qu’elles sont utilisées selon leur disponibilité.
5. Déroulement de la transplantation allogénique de cellules souches du sang
Quelles sont les différentes phases d’une transplantation?
La transplantation de cellules souches du sang se divise en plusieurs phases.
Dans la phase de bilan prégreffe, vous serez soumis à différents examens afin d’exclure les risques qui pourraient vous mettre en danger pendant la transplantation. La transplantation ne débutera que lorsque nous aurons vérifié tous les résultats et vous aurons libéré pour la transplantation.
Puis commence la phase de conditionnement, au cours de laquelle vous recevrez une chimiothérapie, complétée parfois par une irradiation. Cette phase dure environ une semaine.
La phase suivante est la transplantation proprement dite, qui ne dure généralement que quelques minutes jusqu’à quelques heures. Elle consiste à vous administrer les cellules souches du sang par perfusion intraveineuse, comme une transfusion sanguine. Les cellules peuvent être administrées fraîches après leur obtention ou bien décongelées si elles étaient cryoconservées.
La période faisant suite à la transplantation peut également être subdivisée en plusieurs phases. Dans les premières semaines après la transplantation, l’hématopoïèse fait défaut, c’est ce que l’on appelle la phase d’aplasie à l’issue de laquelle les cellules souches du sang du donneur commencent à produire suffisamment de cellules sanguines. Vous vous sentirez alors mieux.
Cependant, vous aurez besoin de temps pour récupérer, ce que l’on nomme la phase de récupération. Après la récupération, la plupart des personnes concernées peuvent rentrer à la maison ou entrer dans un centre de réhabilitation.
La transplantation ne s’arrête pas à la sortie de l’hôpital. Des problèmes peuvent aussi survenir par la suite, c’est pourquoi vous devriez vous soumettre à des examens médicaux réguliers (suivi). De manière générale, la transplantation de cellules souches du sang est une thérapie qui peut avoir des effets « à vie », d’où la nécessité pour les personnes transplantées d’être contrôlées régulièrement par l’équipe de transplantation.
La transplantation en bref
Phase de bilan prégreffe
Pourquoi faut-il des examens préalables?
Avant de lancer la transplantation, nous devons être certains que vous ne présentez aucun problème de santé qui pourrait vous mettre en danger pendant la transplantation. Nous vérifierons à nouveau si vous remplissez toutes les conditions pour une transplantation. Les résultats seront contrôlés dans leur intégralité par votre médecin avant le lancement de la transplantation.
S’il ressortait de ces examens que la transplantation vous ferait courir un danger ou que les conditions pour la transplantation auraient changé, nous devrons éventuellement reporter la transplantation, voire l’annuler. Si tel est le cas, nous discuterons notre décision avec vous.
Quels examens seront effectués?
En principe, nous repasserons précisément en revue votre dossier médical, conjointement avec le médecin qui vous a traité/e jusque-là. Nous procéderons en outre à une tomodensitométrie, un électrocardiogramme, un test de la fonction pulmonaire, un examen de la moelle osseuse, une analyse de sang approfondie et un examen du corps. À ces examens s’ajoutent chez toutes les patientes et tous les patients les tests de dépistage de différentes maladies virales, y compris le sida (VIH) et l’hépatite.
Selon votre maladie antérieure, des examens par des spécialistes en ophtalmologie, en dentisterie, en gynécologie, en oto-rhino-laryngologie ou d’autres spécialistes peuvent encore être nécessaires. Ces examens peuvent avoir lieu en ambulatoire ou à l’hôpital.
Puis-je visiter le centre lors des examens préalables?
Dans le cadre des examens préalables, vous aurez la possibilité de visiter le centre et les chambres. C’est généralement un membre du personnel soignant qui vous guide dans le centre et qui répond aux questions sur le déroulement pratique et le quotidien du service de transplantation.
Que se produit-il le jour de l’hospitalisation?
Le jour de l’hospitalisation, vous serez pris en charge dans le centre de transplantation. Vous pourrez vous familiariser directement sur place avec les locaux et les caractéristiques du centre. Vous recevrez des informations sur un éventail de mesures (par exemple sur les soins corporels, sur l’alimentation, sur l’hygiène générale, sur l’attitude générale à respecter dans le service de transplantation ainsi que sur l’attitude que doivent adopter les visiteuses/visiteurs).
Au cours des premiers jours, on vous posera un cathéter veineux central. Sous anesthésie locale chez les adultes, sous anesthésie générale chez les enfants, une grosse veine sous la clavicule est ponctionnée à l’aide une aiguille creuse, à travers laquelle un fin tube en plastique peut être glissé dans la veine. Certains centres posent également des « lignes PICC » ou cathéters centraux à insertion périphérique. Ce sont de longs cathéters insérés au-dessus du pli du coude dont la pointe remonte jusqu’à une grosse veine.
Si l’accès sous-claviculaire n’est pas possible, il arrive que le cathéter veineux central soit posé au cou. Ce tube en plastique restera en place pendant toute la durée de votre séjour et ne doit normalement pas être remplacé. Ce cathéter veineux permet d’opérer tous les prélèvements de sang requis pour les analyses de laboratoire ainsi que d’administrer des médicaments, des liquides, des aliments et des transfusions sans devoir à chaque fois « repiquer » la patiente / le patient.
Phase de conditionnement
Le traitement préparatoire (chimiothérapie) administré avant la transplantation proprement dite a pour but d’éliminer les cellules leucémiques, respectivement les cellules souches du sang malades. Simultanément, le système immunitaire doit être déprimé afin que le transplant soit accepté par l’organisme. Pour atteindre ces objectifs, il faut administrer un traitement intensif avec une chimiothérapie, associée parfois à une irradiation corporelle totale.
Les traitements préparatoires sont multiples et sont sélectionnés par votre équipe de traitement médical en fonction de votre maladie. Le traitement préparatoire inhibant toute forme de production de nouvelles cellules dans l’organisme, donc pas uniquement celle des cellules leucémiques, il entraîne malheureusement des effets indésirables, que nous détaillerons plus loin.
Phase de transplantation
Lorsqu’on entend le mot transplantation, on s’imagine souvent une intervention chirurgicale lourde en salle d’opération. En revanche, la transplantation de cellules souches du sang a généralement lieu dans votre chambre de patient et sans intervention chirurgicale. Les cellules souches du sang se trouvent dans une poche et vous sont perfusées par le cathéter veineux central comme une transfusion sanguine. La transplantation est généralement bien tolérée. Vous ne sentirez pas grand-chose. Cependant, dans de rares cas, certaines personnes font des réactions à la perfusion. C’est pourquoi une personne compétente sera présente dans votre chambre tout au long de la transplantation.
Phase d’aplasie
La phase de l’absence d’hématopoïèse ou aplasie débute quelques jours après la transplantation et dure entre une et trois semaines, selon le conditionnement que vous avez reçu avant la transplantation. Pendant cette phase, vous courez un risque accru d’infection et recevrez dans la plupart des cas des produits sanguins. Vous serez soigneusement surveillé pendant cette phase et votre sang sera analysé tous les jours. Cela nous permet de réagir très rapidement à tout changement et de vous traiter en conséquence.
Pendant cette phase apparaissent fréquemment des douleurs à la déglutition (mucosite), ce qui vous empêchera de vous alimenter suffisamment par vous-même pendant quelque temps. Vous serez alors vraisemblablement alimenté par voie veineuse et recevrez des analgésiques.
Phase de récupération
La phase de récupération fait immédiatement suite à l’aplasie. Pendant cette phase, il s’agit avant tout pour vous de retrouver vos forces et de vous préparer au retour à la maison. Cela signifie que vous serez en état de prendre les médicaments nécessaires sous forme de comprimés et assez de nourriture par vous-même. Sitôt que vous vous serez suffisamment rétabli, vous pourrez quitter le centre et rentrer à la maison. Pour quelques personnes concernées, il est recommandé de passer tout d’abord par un centre de réhabilitation. Si nous le jugeons nécessaire, nous en discuterons avec vous au cours de l’hospitalisation.
6. Aspects pratiques de la transplantation allogénique de cellules souches du sang
Ce chapitre constitue une partie importante de l’information aux patientes et patients et devrait être lu avec grand soin. En effet, contrairement aux chapitres précédents, plutôt théoriques, celui-ci décrit une multitude d’aspects pratiques de la transplantation de cellules souches du sang. Il traite d’éléments pratiques essentiels tant de la phase stationnaire que de la phase ambulatoire et est destiné en premier lieu à vous aider pour les aspects pratiques, vous et vos proches.
6.1. Isolement
Pourquoi devez-vous être placé en isolement?
Lors de la visite du centre de transplantation, vous vous demanderez pourquoi la transplantation doit être menée dans des conditions d’isolement aussi strictes. La raison en est que, durant la phase de transplantation, les défenses immunitaires propres sont désactivées pendant plusieurs semaines. La séparation du centre de transplantation du reste de l’hôpital permet de créer une zone à faible risque d’infection.
C’est pourquoi des locaux spéciaux ont été aménagés pour toutes les personnes concernées afin de réduire le risque d’une infection pendant l’hospitalisation. Mais même les meilleures mesures d’isolement ne permettent pas de réduire le risque à zéro du fait que les infections naissent souvent de germes présents sur votre peau ou dans vos intestins.
Dans le même temps, les mesures d’isolement doivent éviter que des germes soient transférés d’une personne à l’autre. Cette contamination peut présenter un problème en particulier avec les germes résistant à différents antibiotiques.
La plupart des patientes et patients ne nécessitent pas un isolement strict tout au long de leur hospitalisation mais seulement pendant la période à risque particulièrement aiguë, surtout pendant l’aplasie. Par la suite, vous pouvez être transféré dans le service ordinaire pendant un certain temps avant de rentrer à la maison.
Quelles mesures de protection sont-elles prises?
Les sources d’infection sont nombreuses et variées: air, eau, aliments, patientes et patients, personnel, visiteuses et visiteurs. Même les bactéries et les champignons qui n’auraient aucun effet sur une personne en bonne santé peuvent être dangereux pour vous. Par conséquent, l’accès au service est fermé par souci de sécurité. Les portes de la chambre du patient sont également fermées, tout comme les fenêtres du centre de transplantation.
Les fleurs et les plantes sont souvent des vecteurs d’infections et sont donc strictement interdites dans le service de transplantation.
Ai-je le droit de quitter le service?
Pendant l’isolement, il ne vous est pas permis, pour votre protection, de sortir de votre chambre ni de quitter le service. Vous ne sortirez d’isolement que lorsqu’un examen ne pourra pas être effectué dans la chambre d’isolement pour des raisons techniques. Vous porterez alors un masque et une blouse. Lorsque vous sortez de la chambre d’isolement et après votre retour, vous devez vous désinfecter les mains.
Quels objets personnels puis-je emporter dans ma chambre?
Il y a beaucoup d’objets importants pour vous que vous pouvez emporter à l’hôpital. Vous pouvez aussi vous livrer à vos loisirs dans une certaine mesure. Tous les objets que vous souhaitez emporter dans la chambre d’isolement sont soumis aux règles de l’isolement et de l’hygiène. Veuillez vous renseigner auprès du centre de transplantation sur les règles qui y sont applicables.
Tenue vestimentaire
Il est permis dans une certaine mesure de porter ses propres vêtements (pyjama, peignoir, sous-vêtements, pantoufles, survêtement, t-shirts, vêtements, etc.). Tous les vêtements doivent avoir été lavés juste avant.
Loisirs
Vous pouvez vous munir d’objets comme des livres, des revues, des journaux, des photos, un ordinateur portable, une radio, un lecteur de CD et des CD pour votre séjour à l’hôpital. Des radios et des lecteurs de CD, des téléviseurs et quelques livres sont disponibles en petit nombre dans le service. Prenez conseil auprès de l’équipe du service de transplantation.
De quelle manière pouvez-vous vous préparer à l’isolement? Quelles activités possibles existe-t-il et comment passer le temps?
Activités créatrices
Nous encourageons les activités créatrices (p. ex. pratique d’un instrument, bricolage, tricot, photographie) mais elles ne doivent pas déranger les autres patientes et patients ou les proches.
Loisirs
Recourez aux possibilités d’écouter la radio et de regarder la télévision.
Utilisez votre ordinateur portable (connexion Internet disponible). Un téléphone est disponible dans chaque chambre.
Jeux et sport
L’activité physique aide à compenser un peu le manque de mouvement et la perte de forces en isolement.
Jouez, seul ou avec vos visiteurs, par exemple aux cartes, aux échecs, aux jeux de société, aux puzzles.
6.2. Indépendance – autonomie
Pour beaucoup de patientes et patients, le diagnostic représente un choc. Brusquement, plus rien ne ressemble à ce dont on avait l’habitude.
La plupart des personnes concernées – les parents pour les enfants malades – comprennent rapidement après le premier choc qu’il existe une chance de guérison ou un moyen d’influer positivement sur la maladie. Vous décidez alors de vous soumettre à cette thérapie. Vous relevez le défi du traitement lourd.
Lorsque vous prenez la décision de procéder à la thérapie avec les médecins et que la thérapie est lancée, votre droit de codécision est relativement restreint. La perte de contrôle est perçue négativement par beaucoup de personnes concernées. Dans la mesure du possible, nous essayons de vous octroyer le plus d’autocontrôle et d’autonomie possible.
Pour différents points comme l’hygiène corporelle, la prise des médicaments ou la détection des symptômes physiques, nous avons besoin de votre participation active. Vous pouvez ainsi contribuer pour une large part à la réussite de la thérapie et conserver une part d’indépendance. Votre implication vous permet aussi de mieux supporter et de faire passer plus rapidement la période d’isolement.
Le texte qui suit vous présente certains éléments auxquels vous pouvez contribuer pendant l’isolement.
6.3. Prise de médicaments
Les médicaments sont capitaux pour la réussite d’une transplantation de cellules souches du sang, de même que la régularité de leur prise. Pour cela, nous avons besoin de votre contribution active.
Quel rôle puis-je jouer dans la prise de médicaments?
- Essayez de prendre aux moments indiqués tous les médicaments que nous vous donnons. Nous discuterons avec vous du moment exact de la prise.
- Le cas échéant, vous pouvez vous munir d’un pilulier afin de garder la vue d’ensemble. Cela s’applique surtout après l’hospitalisation, lorsque vous rentrez à la maison.
- Nous sommes conscients que nous vous mettons parfois à rude épreuve avec la prise des médicaments. Faites-nous savoir si vous n’arrivez pas à prendre correctement un médicament. Nous pourrons alors vous conseiller ou changer de médicament.
- Faites-nous également savoir si vous souffrez d’effets secondaires d’un médicament ou si vous croyez qu’un médicament n’exerce pas l’effet espéré.
6.4. Activité physique
Est-il dangereux de pratiquer une activité physique après la transplantation?
Non, l’activité physique ne présente aucun danger pendant ou après la transplantation, au contraire. Souvent elle vous aide à vous sentir mieux et à retrouver vos forces et votre endurance. Mais vous devriez reprendre lentement vos activités et ne pas vous surpasser. Accordez-vous les pauses requises, tout aussi importantes pour votre corps que l’est l’activité physique. Voici quelques conseils à cet effet:
- Prenez la responsabilité de l’activité physique quotidienne.
- Demandez des conseils pour les activités à pratiquer. L’équipe de physiothérapie vous montre volontiers des exercices que vous pouvez pratiquer seul.
- Participez à la physiothérapie.
- Évitez de rester couché au lit toute la journée.
- Essayez malgré la fièvre, la fatigue, le découragement de passer plusieurs fois par jour des moments hors du lit.
- Fixez-vous des objectifs comme par exemple de prendre chaque repas hors du lit. Cela stimulera votre circulation sanguine.
- Vous pouvez également faire travailler certains muscles au lit. Demandez aux physiothérapeutes de vous montrer les mouvements à faire.
- Un manque de plaquettes sanguines (thrombocytopénie) peut provoquer des hémorragies. Mais vous ne devez pas pour autant renoncer à toute activité physique. Cependant, vous ne devriez-vous livrer à des activités physiques que d’entente avec les physiothérapeutes.
- Prenez la responsabilité de vos occupations et de vos distractions.
- Les activités pour lesquelles vous pouvez être soutenu également par vos proches et amis vous changent les idées et vous font oublier les effets secondaires de la thérapie.
6.5. Questions, angoisses et contradictions
Il est important que vous parliez aux médecins et aux soignants lors de leurs visites et leur communiquiez vos observations et angoisses. Il est souvent utile d’inscrire vos questions au préalable.
Pendant la transplantation de cellules souches du sang, vous recevez une multitude d’informations de différentes personnes. Nous sommes conscients qu’il peut arriver avec une équipe soignante étendue que vous entendiez des propos contradictoires, en raison de nouveaux résultats d’examen ou d’un changement de traitement médicamenteux. Parlez aux médecins et aux soignants de telles contradictions.
Vous recevez à intervalles réguliers de nouvelles perfusions, de nouveaux médicaments par perfusion et comprimés. Des membres de l’équipe soignante viennent régulièrement vous voir pour discuter un point avec vous ou pour vous informer et vous demander quelque chose. Vous êtes submergé/e d’informations, ce qui peut provoquer des confusions. Mais celles-ci s’expliquent souvent par le fait qu’au fil de la journée la thérapie est modifiée avant que nous ayons eu le temps d’en discuter avec vous lors de la visite.
En cas d’incertitude ou d’angoisses, entretenez-vous aussi avec des membres d’autres services. En font partie les psychologues, les assistants sociaux, les conseillers spirituels et différents groupes d’entraide. Nous vous mettons volontiers en contact avec eux.
6.6. Symptômes physiques
Comme dois-je me comporter lorsque quelque chose ne va pas chez moi?
Le traitement de votre maladie pose des exigences élevées à tous les intéressés. Une grande partie de la thérapie et des mesures thérapeutiques est prise en charge par l’équipe soignante du centre de transplantation.
Mais vous pouvez apporter votre propre contribution importante:
- Annoncez-nous immédiatement si vous vous sentez mal ou si vous observez un changement chez vous. Cela vaut aussi pour les constatations que vous faites en tant que parents sur votre enfant malade.
- Annoncez-nous immédiatement si vous avez des soucis, des doutes, ou encore des angoisses et des craintes à cause de votre état.
- Faites-nous savoir ce que vous ne comprenez pas ou si vous n’êtes pas d’accord avec quelque chose. Nous avons besoin de vos commentaires personnels!
À quelles modifications dois-je faire particulièrement attention?
Faites-nous savoir si vous constatez et ressentez de nouveaux symptômes ou des symptômes inconnus ou encore des modifications sur votre corps. Nous vous prions instamment de nous signaler les symptômes suivants:
- Nausées et vomissements
- Frissons ou sueurs
- Fièvre
- Modifications cutanées
- Modifications des selles ou de la miction
- Vertiges ou palpitations
- Hémorragies
- Problèmes respiratoires
- Chutes ou blessures
6.7. Nausées et vomissements
Comment dois-je réagir en cas de nausées et de vomissements?
- Les nausées désignent la sensation de malaise, semblable à l’impression de maladie, lors de laquelle la personne a envie de vomir. Les nausées peuvent s’accompagner ou non de vomissements. Les nausées et les vomissements surviennent certes souvent pendant le conditionnement mais aussi après la transplantation.
- Informez le personnel soignant du moindre signe de malaise. Les nausées et les vomissements commencent par la moindre dégradation perceptible de l’état du tube digestif.
- Les nausées et les vomissements peuvent généralement être traités efficacement avec des médicaments. Il est nécessaire à cet effet que l’équipe soignante et vous collaboriez étroitement et que vous expliquiez clairement la virulence de vos nausées.
- Vous pouvez vous référer aux expériences vécues avec les chimiothérapies antérieures.
- La posologie des médicaments est adaptée quotidiennement à vos besoins.
- Les médicaments contre les nausées et les vomissements peuvent entraîner des effets secondaires comme la fatigue, la stupeur, la confusion, la sécheresse buccale ou les céphalées.
- Des exercices de relaxation, des rêves dirigés, l’acupressure et d’autres méthodes peuvent aider à réduire les nausées et les vomissements.
- Les techniques alternatives associées à la thérapie médicamenteuse ne sont généralement efficaces que si la patiente / le patient les accepte.
Comment puis-je évaluer la gravité des symptômes?
Les effets secondaires comme les nausées, vomissements, l’angoisse, le stress et les douleurs accompagnent souvent la transplantation et peuvent être bien contrôlés avec des médicaments. Afin de trouver le bon dosage de médicaments contre ces problèmes, il faut en évaluer la gravité. Pour ce faire, nous utilisons une échelle spéciale d’auto-évaluation, l’échelle visuelle analogique (EVA). Sur cette échelle, vous indiquez la gravité de vos symptômes entre 0 et 10. Grâce aux valeurs que vous indiquez, nous pouvons observer l’évolution de votre état ainsi que l’efficacité de nos mesures.
6.8. Confusion
Que signifie la confusion?
La confusion consiste en la perte de l’orientation et un trouble de la pensée. Un état aigu de confusion est nommé délire. Un délire dure généralement quelques heures ou quelques jours et est très angoissant tant pour la personne concernée que pour les proches. Lors d’une transplantation de cellules souches du sang, il peut survenir des états de confusion, qui restent heureusement rares.
Qu’est-ce qui déclenche une confusion?
Les états de confusion sont dus à différentes causes, dont les effets de la maladie, les effets secondaires des médicaments, une fièvre élevée et le stress. Mais c’est généralement une combinaison de plusieurs facteurs qui conduit à la confusion. Malheureusement, on ne peut pas toujours désigner catégoriquement l’origine de la confusion.
La plupart des états de confusion ne sont que de courte durée, la situation revenant à la normale après quelques jours. Pendant ce laps de temps, les malades ont besoin d’aide et doivent parfois être tranquillisées avec des médicaments.
Qu’êtes-vous en mesure d’observer?
Les modifications de votre conscience et de votre mode de pensée ou celles de votre enfant peuvent être plus ou moins étendues.
Parfois, vous pouvez le remarquer avant d’entrer en délire dans la mesure où la perception corporelle, la pensée ou le sens de l’orientation sont troublés. En voici quelques exemples:
- Vous vous sentez agité et nerveux.
- Vous ne vous rappelez plus la date ni l’heure du moment.
- Vous voyez, entendez ou sentez des choses qui ne sont pas présentes.
- Vous croyez vous situer ailleurs qu’à l’endroit où vous êtes réellement.
- Vous ne parvenez pas à suivre des conversations et donnez des réponses inappropriées.
- Vous vous endormez en pleine conversation.
- Votre attention se laisse rapidement distraire par l’environnement.
- Vous ne parvenez pas à former une phrase complète.
- Votre mémoire à court et long terme est troublée.
- Votre rythme diurne et nocturne est modifié.
- Vous ne parvenez pas à planifier vos gestes et activités comme d’habitude.
Que pouvez-vous faire comme patiente et patient / père ou mère?
- Au moindre signe, informez-en le médecin ou le personnel soignant.
- Décorez votre chambre d’objets personnels qui vous fournissent des repères. Suspendez par exemple votre propre calendrier, des photos, tableaux, etc. aux murs.
- Apportez votre propre horloge et vos objets favoris.
- Trouvez-vous des activités. Stimulez votre réflexion, par exemple en lisant, en jouant aux cartes, en résolvant des mots croisés et des sudokus.
- Exercez des activités physiques d’entente avec le personnel soignant ou le médecin.
Que pouvons-nous faire?
- Nous veillons à votre sécurité par exemple en faisant en sorte qu’un soignant reste dans votre chambre lorsque vous vous sentez mal ou anxieux.
- Nous planifions le programme quotidien d’entente avec vous.
- Nous vous encourageons et vous soutenons dans vos activités.
- Nous vous observons en permanence.
- Nous évaluons constamment le risque de blessure ou de chute et prenons des mesures ciblées.
- Nous vous donnons des médicaments ciblés pour traiter le délire.
6.9. Hygiène corporelle
L’hygiène corporelle est très importante pendant et après la transplantation. Nous vous prions de la respecter avec régularité. Lorsque vous procédez à votre toilette quotidienne, vous devriez vérifier votre peau et communiquez vos observations à l’équipe de transplantation.
Les règles d’hygiène corporelle à suivre pendant et après l’hospitalisation ne varient guère et ne sont donc pas expliquées séparément.
Chez les enfants, la toilette quotidienne à l’hôpital incombe généralement aux soignants. En tant que parents, vous pouvez assumer cette tâche à la maison.
À quoi dois-je prêter attention pendant la toilette quotidienne?
Toilette ou douche
Lavez-vous ou douchez-vous soigneusement une fois par jour avec le savon liquide qui vous a été fourni. Puis vous devez vous passer une crème sur tout le corps. Le savon dessèche la peau et la peau sèche est plus perméable aux germes.
Soins buccaux
Une bonne hygiène buccale est indispensable. Après vous être brossé les dents, rincez-vous la bouche et gargarisez-vous avec les solutions qui vous ont été prescrites à cet effet. Chez les enfants, les soins buccaux sont généralement surveillés ou effectués par les soignants.
Soins dentaires
De bons soins dentaires sont essentiels.
- Brossez-vous les dents s’il vous plaît après chaque repas ou matin, midi et soir avec soin et délicatesse avec une brosse à dents douce.
- Pendant la phase d’aplasie, vous ne devriez pas utiliser de fil dentaire ni de cure-dents pour éviter de blesser la muqueuse buccale.
- Évitez les dentifrices trop moussants du fait qu’ils peuvent provoquer des nausées.
Nez
Si vous avez tendance à former des croûtes dans le nez ou à souffrir de sécheresse de la muqueuse nasale, veuillez utiliser régulièrement une crème nasale. Évitez d’arracher les croûtes et d’éternuer trop fort. Vous pourriez alors déclencher des saignements de nez.
Cheveux
- Selon son intensité, la thérapie peut provoquer une chute des cheveux. Jusqu’à ce que les cheveux repoussent, vous pouvez porter une perruque. Pour que la perruque ressemble au maximum à votre chevelure naturelle, vous devriez vous procurer la perruque avant même la chute de cheveux. Par conséquent, nous vous conseillons de fixer un rendez-vous avec votre coiffeuse ou coiffeur avant de commencer à perdre vos cheveux. Ainsi, il ou elle peut se faire une image de votre chevelure naturelle. Les centres de transplantation disposent souvent d’un service spécialisé. Nous pouvons vous aider dans ce sens.
- Vous pouvez vous couvrir la tête d’un foulard, d’une casquette ou d’un turban.
- Nous vous recommandons de vous faire couper les cheveux courts à votre entrée à l’hôpital, ce qui rendra la chute de cheveux moins difficile. Mais la décision vous revient entièrement.
Rasage
Veuillez vous raser avec un rasoir électrique. Le rasage à l’eau est interdit à cause du risque de blessure.
Soins des ongles
En raison du risque de blessure, renoncez à vous soigner vous-même les ongles.
Cosmétiques
L’usage de cosmétiques peut irriter la peau. Vous devriez y renoncer.
À quoi dois-je prêter attention en me lavant les mains?
Un lavage soigneux des mains constitue une mesure importante pour prévenir les infections.
Mouillez entièrement vos mains avec de l’eau et savonnez-les entièrement. Puis rincez-vous les mains à l’eau courante et séchez-vous correctement les mains. Ensuite, désinfectez-vous soigneusement les mains avec un produit de désinfection. Posez deux giclées de désinfectant sur vos mains sèches et frottez le produit sur toute la main, y compris entre les doigts, sur les phalanges et le dos et la paume de la main jusqu’à ce que les mains soient entièrement sèches.
Quand dois-je me laver les mains?
Vous devriez impérativement vous laver les mains dans les cas suivants:
- Après être allé aux toilettes
- Avant de faire la cuisine et après avoir fait la cuisine
- Après avoir jardiné ou être entré en contact avec des plantes ou de la terre
- Après avoir touché des animaux
- Après avoir changé des couches de bébé
- Après avoir touché des objets qui ont pu entrer en contact avec de l’urine ou des selles (p. ex. les vêtements lors de la lessive)
6.10. Fièvre et infections
Vos défenses immunitaires ne sont pas pleinement opérationnelles après la transplantation. De plus, vous prenez des médicaments qui affaiblissent encore davantage les défenses immunitaires. C’est pourquoi vous pouvez souffrir de fièvre et de frissons pendant l’hospitalisation tout comme après votre retour à la maison.
Que dois-je faire en cas de fièvre, de frissons ou si je me sens mal?
La fièvre et les frissons ou, de manière générale, une dégradation de votre état général sont des signaux d’alarme de votre organisme et sont révélateurs d’une infection. Vous devriez absolument les prendre au sérieux. À l’apparition de ces symptômes, vous devriez impérativement prendre contact avec votre centre de transplantation. Vous aurez probablement besoin d’une antibiothérapie. N’hésitez pas non plus à appeler la nuit ou le week-end, les infections devant être traitées aussi rapidement que possible après une transplantation.
Que puis-je faire pour éviter des infections?
Afin d’éviter des infections, nous avons besoin de votre participation active pendant et après l’hospitalisation. De manière générale, vous devriez respecter les instructions d’hygiène décrites dans le chapitre précédent.
Une fois à domicile, vous pouvez suivre des règles simples pour prévenir les infections:
Prophylaxie infectieuse
Après la transplantation, vous devez souvent prendre des médicaments prophylactiques contre les infections. Vous devriez absolument suivre les instructions des médecins traitants même si cela implique d’avaler encore davantage de comprimés.
Après la transplantation, nous analyserons régulièrement votre taux d’anticorps dans le sang. Les anticorps sont des défenses immunitaires solubles normalement produites par le système immunitaire. Si les valeurs sont trop basses, nous les compenserons par des anticorps humains (immunoglobulines) par perfusion.
Appartement/maison
En principe, après avoir quitté l’hôpital, vous pouvez retourner dans votre environnement usuel, à condition de veiller à certains points.
- La poussière contient des champignons et des bactéries. Vous devriez donc veiller à supprimer au possible la poussière dans votre intérieur. Nous conseillons d’épousseter régulièrement avec un chiffon humide.
- Les travaux de construction génèrent de la poussière, qui contient souvent des champignons. Par conséquent, vous ne devriez pas planifier de travaux de construction dans votre appartement ou maison dans les premiers temps suivant la transplantation.
Jardin
Dans le jardin aussi, il y a beaucoup de champignons et de bactéries, avant tout dans la terre et sur les plantes. Vous ne devez pas renoncer entièrement au jardinage et pouvez passer du temps dans votre jardin.
- Cependant, ne travaillez pas au jardin, ni avec du compost, tant que vous êtes sous immunosuppresseurs, du fait que vous êtes alors exposé/e à un risque élevé d’infections fongiques.
- Dans tous les cas, vous devriez porter des gants lorsque vous jardinez.
- Quand vous êtes au jardin, protégez-vous impérativement du soleil.
- Après avoir été au jardin, lavez-vous les mains.
Cuisine
- Vous devriez toujours vous laver les mains avant de cuisiner et après avoir cuisiné.
- Tous les ustensiles de cuisine devraient être soigneusement lavés.
- Toutes les denrées alimentaires devraient être conservées à l’abri et en toute propreté.
- Il ne faudrait pas consommer d’aliments périmés.
Famille et enfants
- Les contacts avec les membres de la famille ne posent généralement pas de problème.
- Les enfants en bas âge portent souvent des germes des voies respiratoires entre novembre et avril. En cas de doute, un prélèvement effectué par le pédiatre permettra de clarifier la situation. Si la contamination est confirmée, il faut définir des mesures préventives et des traitements, dépendant du système immunitaire physiologique.
- Tous les membres de la famille vivant dans le même ménage ou qui sont souvent en contact avec la patiente / le patient devraient se faire vacciner contre la grippe pendant les mois d’hiver. Ils peuvent ainsi protéger la patiente / le patient.
Animaux
- Ne visitez pas de zoo (risque d’infections fongiques).
- En principe, il est permis d’avoir des animaux domestiques après la transplantation.
- Il faut éviter d’approcher sa bouche des animaux.
- De manière générale, il faut soigneusement se laver les mains après avoir touché des animaux.
Masque
- Dans la phase suivant immédiatement la transplantation, en particulier tant que vous prenez des médicaments déprimant le système immunitaire (Immunosuppresseurs), vous porterez toujours un masque pour vous protéger de toute contamination au sein de l’hôpital ou de groupes de personnes (p. ex. dans le tram, lors des commissions, au cinéma, etc.). Dans une phase ultérieure, vous pouvez y renoncer d’entente avec votre équipe soignante. Le port du masque pourra être prolongé en fonction de la situation épidémiologique des maladies virales.
- Évitez autant que possible les groupes de personnes.
- Vous pouvez renoncer au masque à la maison, dans votre propre chambre et à l’air libre.
6.11. Faiblesse immunitaire
En général, la durée de la faiblesse immunitaire dépend du type de transplantation, de l’apparition d’une GvHD (voir chapitre 7) et de la durée de l’immunosuppression. Il n’est donc pas possible d’émettre de généralités sur la durée exacte de la faiblesse immunitaire. La faiblesse immunitaire après une transplantation de cellules souches du sang peut durer une année ou plus. Un système immunitaire affaibli accroît le danger d’infections. Les infections sont causées par des bactéries, des virus ou des champignons.
Même un ou deux ans après la transplantation, le système immunitaire n’a pas encore forcément retrouvé son bon fonctionnement. La raison peut en être le fait que vous deviez continuer à prendre des médicaments contre la maladie du greffon contre l’hôte. Les patientes et patients souffrant de la maladie du greffon contre l’hôte ont déjà un système immunitaire affaibli.
6.12. Fatigue et troubles de la concentration
Le stress physique et psychique dû à la transplantation n’est pas sans effet sur vos performances. La fatigue et des troubles de la concentration sont souvent évoqués dans l’année suivant la transplantation.
Il est rassurant de savoir que ces problèmes sont en principe passagers et qu’ils disparaissent avec le temps. Il existe différentes stratégies pour gérer ces problèmes. Votre équipe soignante essaiera de trouver des stratégies efficaces avec vous pour gérer votre quotidien.
6.13. Alimentation
À quoi faut-il prêter attention pendant l’hospitalisation?
Pendant l’hospitalisation, les patientes souffrent souvent de nausées, de perte d’appétit et d’inflammations de la muqueuse buccale. C’est pourquoi les personnes concernées ne sont souvent pas en état de s’alimenter suffisamment. Cette perte d’appétit croissante apparaît généralement au cours des deux premières semaines d’hospitalisation. Nous commencerons alors à vous alimenter par voie veineuse (alimentation parentérale) en veillant à ce que vous receviez suffisamment de substances nutritives, de vitamines et d’oligo-éléments.
Au cours de l’hospitalisation nous essaierons de réintroduire l’alimentation de sorte que vous consommiez à nouveau par vous-même les calories nécessaires. Cela est difficile au début mais s’arrange en quelques jours ou semaines. Il est fréquent que l’appétit fasse toujours défaut pendant cette période.
Néanmoins, il est indispensable que vous « appreniez » à nouveau à consommer suffisamment de calories car ce n’est qu’à ce moment-là que nous pourrons vous laisser rentrer à la maison. Pendant toute la durée de l’hospitalisation, une équipe de nutritionnistes se tient à votre disposition pour discuter des différentes possibilités d’alimentation et de menus.
Voici quelques points importants à garder à l’esprit:
- Les bactéries et les champignons se trouvent surtout dans les aliments crus et non cuits. Compte tenu de votre immunité affaiblie, vous devriez manger uniquement les repas préparés dans la cuisine de l’hôpital ou des plats industriels spécialement sélectionnés.
- Sont donc autorisés tous les aliments cuits ou appauvris en germes d’une autre manière (p. ex. pasteurisés) ainsi que certains produits fabriqués et conditionnés industriellement comme des sticks salés ou du chocolat sans noix.
- Sont interdits
- les noix
- les fruits non pelés
- les aliments crus (salades, etc.)
- les champignons crus
Ces restrictions doivent être suivies jusqu’à ce que vous ayez retrouvé vos forces immunitaires. Si, pendant le traitement, vous ne pouvez rien manger, nous vous alimenterons par perfusion (alimentation parentérale).
Dans de telles situations, lorsque la prise de nourriture est restreinte et ne couvre pas tous les besoins physiologiques, les patientes et patients peuvent consommer des aliments liquides et d’autres compléments alimentaires nutritifs / riches en vitamines.
Attention:
- N’utilisez pas d’emballages familiaux.
- Consommez les emballages ouverts dans la journée.
- Les visiteuses et visiteurs ne peuvent apporter que des aliments appropriés conditionnés en petits emballages.
- Seule de l’eau minérale gazeuse est admise. La bouteille doit être remplacée chaque jour.
- Les autres boissons (p. ex. thé, jus de fruits, boissons sucrées) doivent également être consommées dans la journée ou jetées.
Pourquoi les problèmes d’alimentaires apparaissent-ils?
Votre maladie et la thérapie peuvent modifier le goût des aliments et des boissons pour plusieurs raisons:
- Inflammations douloureuses de la muqueuse buccale
- Restriction des perceptions gustatives à cause de la chimiothérapie / l’irradiation
- Nausées et vomissements
- Choix restreint d’aliments (pauvres en germes)
Des compléments alimentaires sont-ils utiles?
La personne qui ne peut pas prendre une alimentation « normale » suffisante peut compenser ses carences avec des aliments liquides spéciaux aromatisés. Il existe des produits protéinés et/ou énergisants, des compléments alimentaires légèrement acides d’une consistance analogue au yaourt ainsi que des boissons à base de jus de fruits. Tous ces compléments alimentaires sont enrichis en vitamines et sels minéraux. En outre, il existe la possibilité d’enrichir des boissons et des soupes avec des hydrates de carbone ou des protéines.
Songez à commander des en-cas pour compléter les repas principaux. Nous vous aidons à les sélectionner. Une alimentation équilibrée joue un rôle essentiel dans votre guérison.
Si nécessaire, nous vous administrerons une solution nutritive spéciale par perfusion (alimentation parentérale) au moyen du cathéter veineux central. Vous pouvez ainsi vous passer d’aliments solides pendant une certaine période.
6.14. Sexualité et désir d’enfant
Problèmes sexuels
Beaucoup de personnes transplantées disent rencontrer des problèmes sexuels, comme la baisse de libido, des troubles de l’érection et des douleurs lors des rapports sexuels. De tels problèmes devraient être discutés avec le médecin afin de trouver le traitement optimal.
Qu’en est-il du désir d’enfant après la transplantation?
Chez les hommes, on observe souvent l’arrêt définitif de la production de spermatozoïdes. Certes, cela n’influe pas sur la vie sexuelle (le désir, les érections et les éjaculations restent inchangés) mais la fertilité est perdue.
Avant la transplantation, il est possible de constituer une réserve de spermatozoïdes, à partir d’une ou de plusieurs éjaculations, qui sont alors congelés. Le sperme congelé peut être utilisé des années plus tard pour la fécondation in vitro et avoir ainsi des enfants. La condition à remplir est qu’il y ait assez de spermatozoïdes viables dans le sperme, ce qui n’est pas toujours le cas après les traitements préparatoires subis par les patients leucémiques.
La congélation et le stockage de sperme ne sont pas financés dans tous les cas par votre caisse-maladie, d’où de faibles frais annuels de stockage à votre charge. Veillez à vous informer à temps avant la transplantation auprès de votre médecin traitant sur les démarches à effectuer, le cas échéant sur les personnes de contact et les coûts.
Chez les femmes, la chimiothérapie et/ou l’irradiation corporelle totale entraînent presque toujours l’arrêt de l’ovulation et donc la stérilité, ce qui rend impossible toute grossesse, à quelques exceptions près. La congélation d’ovules ou le prélèvement de tissus ovariens peuvent être tentés pour constituer une réserve de fertilité. Contrairement aux hommes, la constitution d’une réserve de fertilité pour les femmes demande plus de temps et de frais et les chances futures de réussite sont actuellement très faibles. Faites-vous conseiller par une ou un spécialiste de votre centre.
Les hormones sexuelles féminines étant sécrétées par les ovaires, la transplantation entraîne une carence en oestrogènes – comme après la ménopause naturelle. Il est recommandé aux femmes plus jeunes de prendre un traitement hormonal de substitution, par exemple sous forme de contraceptif oral ou de patchs hormonaux, afin de prévenir une perte calcique des os (ostéoporose) ainsi qu’une artériosclérose précoce. Fréquemment, la carence hormonale provoque une sécheresse vaginale, qui peut influer négativement sur la vie sexuelle. Votre gynécologue pourra certainement vous aider à ce sujet et vous proposer des solutions. N’hésitez en aucun cas à chercher de l’aide auprès du centre de transplantation.
Ai-je encore besoin de prendre des contraceptifs après la transplantation?
Bien que la majorité des personnes concernées ne soient plus fertiles après la transplantation de cellules souches du sang, vous ne devez pas abandonner les contraceptifs si vous ne voulez pas d’enfant. Il arrive – certes rarement – que des patientes/patients restent fertiles après une transplantation allogénique de cellules souches du sang, en particulier les personnes ayant été soumis à un conditionnement réduit.
6.15. Contrôles de suivi
Au cours des premiers mois suivant votre retour à domicile, vous devrez vous rendre régulièrement à des contrôles, deux ou trois fois par semaine en principe, lors desquels on vous analysera votre sang et vous posera des questions cliniques. Au besoin, vous recevrez aussi des traitements ambulatoires.
Cela implique des contraintes de temps dans la phase immédiate après la transplantation. Les contrôles s’espaceront avec le temps. Une transplantation n’en signifie pas moins une dépendance à vie à un encadrement médical. Chaque année, vous devriez vous soumettre à au moins un contrôle afin de détecter d’éventuelles complications tardives.
6.16. Informations pour les proches et les visiteuses et visiteurs
Visites
Les visites représentent-elles un danger?
Les mesures d’isolement pendant l’hospitalisation ne signifient pas que les patientes et patients n’ont pas droit aux visites. Toutefois, les visiteurs doivent respecter certaines directives pour la sécurité des personnes concernées et que nous vous expliquerons lors de votre visite. C’est pourquoi les visiteuses et visiteurs doivent s’annoncer au centre de transplantation. Elles/ils seront alors informées/és des mesures d’isolement.
Quelles règles suivre?
- En général, les visites sont autorisées l’après-midi.
- Sur demande, les visites sont aussi admises en dehors des heures normales de visite, soit 24 heures sur 24.
- De courtes visites fréquentes sont préférables à de rares visites de longue durée. Elles devraient être adaptées aux besoins de la patiente / du patient.
- Chaque journée est remplie de contraintes pour la personne malade. À l’occasion, les visites peuvent donc être trop éprouvantes pour vous. Si vous ne souhaitez pas recevoir de visite, vous le faites savoir au personnel soignant, qui en informera les visiteuses et visiteurs.
- Les visiteuses et visiteurs ne devraient pas souffrir de maladies infectieuses comme la toux, le rhume ou des inflammations des tissus conjonctifs ni de lésions ouvertes aux mains.
- Les enfants (renseignez-vous sur la limite d’âge dans votre centre) ne peuvent pas entrer dans le centre de transplantation ou uniquement d’entente avec le médecin concerné.
- La patiente / le patient ne peut pas recevoir plus de deux ou trois visiteurs en même temps.
- Les visiteuses et visiteurs peuvent – pour autant que la patiente ou le patient le souhaite – lui offrir un soutien précieux pour passer le temps et l’aider dans ses soins quotidiens comme mettre la crème ou rincer la bouche.
- Les visiteuses et visiteurs ne peuvent rien manger ni boire dans la chambre.
- Les visiteuses et visiteurs ne peuvent pas utiliser les toilettes de la chambre du patient. Les toilettes sont réservées à la patiente / au patient. Des toilettes pour visiteurs se trouvent hors de la chambre du patient ou du service.
- Les patientes/patients et les visiteurs devraient discuter ouvertement des attentes réciproques (et contraintes possibles). Les personnes gravement malades s’inquiètent toujours pour leurs proches et leurs amis.
- Les proches et amis ont tendance à prendre part à la vie de la patiente / du patient et subissent donc souvent une forte pression et un gros stress qui ne doivent pas être sous-estimés.
C’est pourquoi nous conseillons aux proches et amis de cibler leur énergie et de ne pas se surmener, par exemple en prenant suffisamment de pauses et en se remplaçant mutuellement. Il ne sert à rien à la patiente et au patient que ses proches et amis tombent malades.
Que peut apporter la visiteuse / le visiteur ?
Afin d’exposer le patient isolé ou la patiente isolée le moins possible aux germes, nous conseillons ceci:
- Cadeaux ou autres journaux et revues fraîchement sortis de presse, de même que jeux et puzzles neufs et non utilisés.
- Petits emballages d’aliments fabriqués industriellement comme du chocolat ou des sticks salés, de même que des jus pasteurisés et stérilisés.
- Sont interdits tous les aliments crus et ouverts, tous les aliments cuisinés à la maison, des fruits et légumes ou des jus faits à la maison ainsi que des fleurs coupées et des arrangements floraux.
En quoi jouez-vous un rôle important dans le traitement en tant que proche et ami/e?
Aujourd’hui, les transplantations de cellules souches du sang sont proposées toujours plus fréquemment et à des stades plus précoces de la maladie comme thérapie. De même, les séjours hospitaliers stationnaires raccourcissent toujours plus et la limite d’âge pour pouvoir bénéficier d’une transplantation de cellules souches du sang a été élevée.
Une transplantation de cellules souches du sang ne touche pas que la patiente / le patient mais toute la famille, en tant que maladie à long terme et maladie familiale.
Les proches et personnes amies jouent donc un rôle d’accompagnement essentiel tout au long de la procédure de la transplantation de cellules souches du sang. C’est au cours des six premières semaines suivant la sortie de l’hôpital que les proches ressentent le plus gros stress.
Également important: Les proches ne sont pas seulement acceptés mais même souhaités comme soutien de l’équipe soignante.
Quels sont les thèmes les plus importants pour la plupart des proches ?
- Revenir à une situation normale
- Agir comme soutien pour la patiente / le patient
- Redéfinir les rôles au sein de la famille
- Se satisfaire de ce que l’on a
- Gérer la double contrainte entre l’aide au malade et sa propre vie
- Pouvoir s’adresser à des interlocuteurs et recourir à de l’aide pour soi-même
7. Maladie du greffon contre l’hôte
En quoi consiste la maladie du greffon contre l’hôte?
La maladie du greffon contre l’hôte (graft-versus-host-disease, GvHD), également nommée réaction inverse de rejet, est un effet secondaire fréquent de la transplantation allogénique de cellules souches du sang. Elle survient chez environ le quart jusqu’à la moitié des personnes après une transplantation.
Comment fonctionne la maladie du greffon contre l’hôte?
Pour comprendre la réaction inverse de rejet, les informations suivantes sont importantes: Un système immunitaire sain essaie toute la vie de détruire tous les organismes et cellules tiers ayant fait leur intrusion dans le corps. Ainsi, le corps peut combattre les infections. Après une transplantation d’organe, il peut se produire une réaction de rejet de l’organe transplanté. Afin de l’éviter, le système immunitaire doit être déprimé à vie avec des médicaments, soit les immunosuppresseurs.
Dans le cas de la transplantation de cellules souches du sang, la réaction de rejet est juste inversée. Ici, votre propre système immunitaire est détruit avant la transplantation par la chimiothérapie et la radiothérapie. Par la suite, vous obtenez un nouveau système immunitaire, celui de votre donneur. Comme il se trouve désormais dans un organisme « étranger », il peut rejeter ce dernier. Plus les écarts entre les caractéristiques tissulaires de la receveuse / du receveur et celles de la donneuse / du donneur sont grands, plus le risque de réaction inverse de rejet est élevé. C’est pourquoi vous devez prendre des immunosuppresseurs après la transplantation de cellules souches du sang comme lors d’une transplantation d’organe.
Dois-je prendre les immunosuppresseurs à vie?
Après une transplantation allogénique de cellules souches du sang, toutes les personnes concernées doivent prendre des immunosuppresseurs pour prévenir une réaction inverse de rejet. Contrairement à une transplantation d’organe, le système immunitaire du donneur développe toutefois une tolérance à l’égard du nouvel organisme. Il s’ensuit que l’immunosuppression peut être lentement réduite au bout de quelques mois et même arrêtée chez la plupart des patientes et patients après un certain temps.
Comment se manifeste une GvHD?
Une réaction inverse de rejet peut se manifester dans différents organes du corps. Peau, yeux, bouche, foie, estomac et intestins sont les organes les plus fréquemment touchés. La GvHD peut être modérée comme prendre des formes potentiellement mortelles. Les signes précis de la réaction inverse de rejet vous seront expliqués plus loin en détail.
Peut-on prévoir l’apparition d’une GvHD?
Bien que les facteurs de risque de la GvHD soient connus, il est encore impossible aujourd’hui de prévoir chez quels patients une GvHD surviendra après la transplantation. Telle est la raison pour laquelle vos médecins rechercheront des signes de GvHD lors des contrôles réguliers après la transplantation.
Sous quelles formes peut se présenter une GvHD?
Il existe deux formes de GvHD:
- La GvHD aiguë
- La GvHD chronique
GvHD aiguë
La GvHD aiguë se développe au cours des trois premiers mois suivant la transplantation ou après la réduction ou l’arrêt de l’immunosuppression. Elle touche avant tout la peau, les intestins et le foie. Tandis que certaines personnes transplantées ne présentent aucun signe de GvHD, d’autres souffrent de formes étendues de GvHD. La GvHD aiguë est divisée en quatre degrés, de faible (degré I) à sévère (degré IV).
GvHD chronique
La GvHD chronique apparaît généralement entre le 3e et le 6e mois suivant la transplantation, parfois plus tard ou alors réapparaître après avoir été traitée. Certaines personnes observent les premiers symptômes de la GvHD lorsqu’elles réduisent, voire arrêtent, les médicaments déprimant le système immunitaire. Par ailleurs, une GvHD aiguë peut durer plus longtemps et se transformer avec le temps en GvHD chronique.
Les symptômes de la GvHD chronique se manifestent sur la peau, les articulations, les yeux, la bouche, l’estomac, les intestins, les poumons et d’autres organes.
Comment puis-je contribuer à la prévention d’une GvHD?
De manière générale, il est important que vous vous examiniez régulièrement après la transplantation, par exemple après la toilette quotidienne, en veillant tout particulièrement aux modifications de la peau dont il faut impérativement parler à votre médecin.
À quels signaux d’alarme devrais-je faire attention?
Si vous constatez chez vous les symptômes/troubles suivants, informez-en sans attendre votre équipe soignante:
GvHD aiguë
- Les exanthèmes sont souvent un signe précoce de GvHD. Faites attention aux rougeurs, enflures ou toute réaction cutanée.
- Diarrhée, sang dans les selles
- Douleurs abdominales, crampes stomacales
- Nausées ou vomissements persistants
GvHD chronique
- Sécheresse ou irritations des yeux, vision trouble ou double
- Sécheresse buccale, douleurs à la déglutition, douleurs, sensibilité ou lésions
- Modifications des ongles des mains et des pieds, comme fragilité, cassures, cannelures
- Douleurs et/ou raideurs dans les articulations (doigt, poignet, coude, cheville et genou)
- Chez les femmes: forte sécheresse ou irritations vaginales. Des douleurs lors de rapports sexuels peuvent également être un signe de GvHD. Veuillez annoncer ces symptômes à votre médecin
- Chez les hommes: durcissement de la peau dans la zone du prépuce. Conséquence possible, le prépuce ne peut plus se rétracter
- Toux, essoufflement ou douleurs thoraciques
Les symptômes supplémentaires suivants sont observés lors d’une GvHD chronique et de son traitement:
- Fatigue extrême, troubles de la concentration
- Modifications du poids
- Fluctuations de l’humeur, dépression
- Problèmes sexuels
Sur le long terme après une transplantation peuvent apparaître une variété de symptômes susceptibles d’être liés à une GvHD. Le traitement de la GvHD à base de cortisone ou de médicaments qui dépriment l’immunité physiologique entraîne différents effets secondaires.
Chaque symptôme ne peut pas toujours être attribué à une cause précise. Que les symptômes proviennent d’une GvHD, d’une autre complication ou d’un traitement médicamenteux, il importe de les traiter et de les surveiller aussi tôt que possible.
Comment pouvez-vous contribuer à la détection précoce d’une GvHD?
Nombre de patientes et patients développent une réaction inverse de rejet, subissant donc certains des symptômes typiques.
Vous pouvez contribuer au dépistage en surveillant toute modification de votre état de santé ou tout changement particulier de votre corps.
Sitôt que vous avez le sentiment que vous souffrez de symptômes d’une GvHD, prenez immédiatement contact avec votre médecin ou le personnel soignant. N’ayez pas peur d’une fausse alerte. Les stades précoces d’une GvHD sont plus faciles à traiter et un traitement précoce permet d’éviter des complications tardives.
Remarque: Tous les signaux d’alarme ou complications n’apparaissent pas à chaque GvHD mais la plupart des patientes et patients observent toutefois une partie des symptômes énumérés ci-dessus. Certains peuvent dégénérer en problèmes de santé à long terme. Cependant, la plupart d’entre eux sont passagers et disparaissent après un certain temps.
Comment pouvez-vous contribuer à éviter et/ou contrôler une GvHD?
- Prenez les médicaments qui vous ont été prescrits à cet effet et selon la posologie indiquée.
- Protégez-vous du soleil.
- Soyez attentif à des signaux d’alerte physiques généraux.
- Annoncez-les immédiatement à votre équipe soignante.
Prescription de médicaments
La plupart des personnes transplantées prennent des médicaments pour prévenir une GvHD. Les immunosuppresseurs diminuent fortement les défenses immunitaires de l’organisme. Veillez à prendre vos médicaments selon la posologie prescrite et à intégrer la prise des médicaments dans votre quotidien de telle sorte que vous la supportiez bien et que vous n’oubliiez pas les médicaments.
Protégez-vous des rayons UV
Exposer sa peau au soleil accroît le risque de GvHD. C’est pourquoi vous devez toujours porter une protection quand vous allez au soleil. De manière générale, évitez le soleil de midi et rappelez-vous que la lumière diurne lors d’un jour nuageux froid peut être tout aussi nocive que la lumière chaude et claire du soleil. Portez un chapeau, des manches longues et des pantalons longs. Appliquez un produit de protection solaire (facteur de protection 30, 50 ou plus élevé) sur toutes les parties de la peau exposées au soleil.
Une GvHD a-t-elle également un effet positif?
Oui, la réaction inverse de rejet a un effet positif important.
Comme évoqué précédemment, le système immunitaire de votre donneuse/donneur peut rejeter votre organisme sain. Dans le même temps, le système immunitaire de votre donneuse/donneur identifie les cellules malades de votre organisme comme étrangères et les combat. Ce processus est appelé effet du greffon contre la tumeur.
On sait aujourd’hui que cet effet joue un rôle essentiel dans la lutte contre votre maladie. Si, après la transplantation, on constate que le nouveau système immunitaire n’est pas assez fort pour lutter contre votre maladie, il peut être renforcé par l’administration de cellules immunitaires de la donneuse / du donneur, que l’on nomme lymphocytes de donneur.
8. Risques et complications de la transplantation allogénique de cellules souches du sang
Quels risques entraîne une transplantation allogénique de cellules souches du sang?
Vous souffrez d’une maladie potentiellement mortelle. Nous ferons tout notre possible pour vous soigner. Malheureusement, nous ne réussissons pas toujours. La transplantation allogénique de cellules souches du sang est une thérapie tellement intensive qu’une partie des patientes et patients succombent malheureusement à celle-ci et/ou à ses suites.
Quelles complications peuvent survenir?
Nous faisons tout notre possible pour éviter les complications subséquentes à la transplantation. Toutefois, certains problèmes apparaissent avec une grande probabilité et ne peuvent pas être évités. Ils sont souvent liés à la chimiothérapie. Nous tentons de les alléger par des mesures d’accompagnement. Par ailleurs, il existe des problèmes qui n’apparaissent que chez de rares patients et que nous ne pouvons pas prévoir. Telle est la raison pour laquelle les contrôles réguliers pendant et après la transplantation sont très importants.
Quand apparaissent les complications après la transplantation?
Généralement, on peut distinguer entre complications précoces, tardives et très tardives. Les complications précoces surviennent au cours des premières semaines suivant la transplantation, les complications tardives pendant la première année suivant la transplantation. Les complications très tardives sont observées des années ou des décennies après la transplantation.
Nombre de complications se manifestent par des signes avant-coureurs. C’est pourquoi il est important que vous nous communiquiez à temps toutes les modifications et respectiez si possible les rendez-vous de suivi même à plus long terme.
Quels problèmes peuvent apparaître avant même la transplantation?
Avant la transplantation de cellules souches du sang, vous serez à nouveau examiné avec grand soin. Des problèmes peuvent alors être découverts qui interdisent une transplantation à ce moment-là. Avant de commencer la transplantation, nous vérifierons par conséquent toutes les analyses et, le cas échéant, reporterons ou annulerons la transplantation. Par ailleurs, il peut arriver que votre donneuse ou donneur présente un problème qui rend impossible une transplantation à ce moment-là. Les analyses et examens requis étant réalisés juste avant la transplantation, il peut arriver que la transplantation doive être reportée ou annulée à court terme.
Pour beaucoup de patientes et patients cela peut être d’un grand secours, dans de telles situations, de penser à leur fin de vie éventuelle. Exprimez vos réflexions, préoccupations et souhaits. Ainsi, vous nous aidez, nous et vos proches, à agir selon vos désirs et ceux de votre famille. Une équipe de médecins, soignants, conseillers spirituels et psychologues se tient à votre disposition pour parler avec vous à tout moment.
La rédaction de directives du patient peut également s’avérer utile dans cette situation.
Quelles sont les complications précoces fréquentes?
Les complications les plus fréquentes pendant la première année après la transplantation sont les infections et la maladie du greffon contre l’hôte. La GvHD est décrite dans le chapitre 7. Le risque d’infections est abordé dans différents chapitres. Le chapitre « Aspects pratiques » contient quelques renseignements importants sur la manière dont vous pouvez vous protéger d’infections après la transplantation de cellules souches du sang. En outre, il est décrit comment vous pouvez vous protéger d’infections après votre sortie de l’hôpital et votre retour à la maison.
Quelles autres complications précoces peuvent survenir pendant ou peu après l’hospitalisation?
- L’inflammation de la muqueuse buccale (mucosite) apparaît chez la plupart des personnes avec une virulence variable. L’inflammation dure généralement quelques jours et guérit complètement avec l’augmentation du nombre de globules blancs en quelques jours. Parfois, l’inflammation de la muqueuse buccale est tellement virulente que vous ne pouvez ni manger ni boire pendant quelques jours.
- Dans de rares cas, certaines chimiothérapies peuvent provoquer une infection urinaire après la transplantation, avec présence de sang dans l’urine. Souvent, l’infection urinaire se manifeste par un besoin accru d’uriner et parfois des douleurs. Elle peut être désagréable et douloureuse. Annoncez-vous alors à votre équipe de transplantation afin de recevoir le traitement approprié.
- Surdité et fourmillements dans les mains et les pieds Certains types de chimiothérapie administrés avant la transplantation peuvent provoquer une surdité et des fourmillements dans les mains et les pieds. La sensation de surdité et de fourmillements devrait s’atténuer avec le temps mais il peut arriver qu’elle soit irréversible. Vous pourrez discuter avec votre médecin des traitements susceptibles de vous aider.
Quelles sont les complications tardives typiques d’une transplantation de cellules souches du sang?
Certains effets secondaires peuvent n’apparaître qu’après des années ou des décennies après la transplantation. Souvent, ces problèmes ne sont pas reliés dans un premier temps à la transplantation. C’est pourquoi il importe que vous informiez l’équipe de transplantation des complications ou modifications de votre état de santé afin que nous puissions prendre les mesures adéquates.
De même, nombre de ces complications se manifestent au fil des années, par exemple une hypertension. Par conséquent, il est essentiel que tous les facteurs à risque curables soient détectés et traités après la transplantation. Ici aussi, les complications doivent pouvoir être traitées avec l’aide de votre équipe de transplantation afin de les maîtriser.
Yeux
Beaucoup de patientes/patients se plaignent après une transplantation de sécheresse, démangeaisons et irritations dans les yeux. Ces problèmes peuvent être soulagés à l’aide de larmes artificielles, d’un humidificateur d’air dans les pièces ou de compresses chaudes et en évitant les fortes sollicitations des yeux.
Quelques personnes transplantées développent la cataracte, une opacification du cristallin dans les yeux. La cataracte apparaît souvent chez les patientes/patients ayant subi une irradiation corporelle totale ou reçu de la cortisone sur une longue durée. La cataracte peut être traitée lors d’une intervention ambulatoire par un chirurgien ophtalmologue.
Risque d’une maladie cancéreuse secondaire
La chimiothérapie et la radiothérapie peuvent élever le risque de développer un autre type de cancer des années plus tard même si vous êtes guéri/e de votre maladie initiale. La maladie du greffon contre l’hôte (GvHD) chronique constitue un autre facteur de risque essentiel susceptible d’entraîner des maladies cancéreuses.
Le suivi régulier permet de dépister et traiter les symptômes précoces. Les localisations les plus fréquentes du cancer après la transplantation sont la peau et la bouche mais d’autres types de cancer peuvent apparaître.
Os
L’ostéoporose peut apparaître chez certaines personnes transplantées lorsque les cellules assurant la fabrication et l’élimination des os ne fonctionnent pas correctement. La cause peut en être la radiothérapie et la chimiothérapie, la prise de médicaments visant à éviter la GvHD ainsi que des troubles hormonaux. En particulier, les thérapies à base de cortisone à long terme peuvent provoquer l’ostéoporose.
Telle est la raison pour laquelle des densitométries osseuses sont effectuées régulièrement. Par ailleurs, vous pouvez vous alimenter sainement en ingérant suffisamment de calcium et de vitamine D3. Des exercices physiques réguliers ont également un effet prophylactique. Si l’ostéoporose est diagnostiquée chez vous, il est en outre possible de la traiter avec des médicaments. Votre équipe soignante vous conseillera à ce sujet.
Poumons
Des dysfonctionnements pulmonaires peuvent apparaître. Lorsque l’on parvient à exclure une pneumonie et une bronchite, il faut toujours envisager une lésion du tissu pulmonaire par la chimiothérapie, l’irradiation et par une GvHD. Après une transplantation de cellules souches du sang, il peut se développer une inflammation des petites bronches ou une restriction de l’ensemble de la fonction pulmonaire.
Coeur
Des analyses ont révélé que les patientes/patients ayant reçu une transplantation de cellules souches du sang encourent un risque accru de maladies cardio-vasculaires. Différentes causes peuvent être à l’origine de problèmes cardiaques après une transplantation (chimiothérapie, irradiation), dont l’artériosclérose qui se manifeste par la calcification de la paroi des vaisseaux sanguins.
Il peut s’ensuivre des troubles de la circulation sanguine et l’apparition de caillots sanguins. Parmi les méthodes de traitement figurent une alimentation saine, de l’exercice physique et des médicaments hypolipidémiants et/ou hypotenseurs. D’autres maladies cardiovasculaires peuvent tout aussi bien être soignées et/ou prévenues à l’aide d’un bon traitement médicamenteux et d’un style de vie sain.
Glande thyroïde
Chez certaines personnes ayant subi une irradiation corporelle totale, on observe ultérieurement un fonctionnement réduit de la thyroïde. La sous-fonction est également nommée hypothyroïdie avec pour symptômes la fatigue, une prise de poids et la dépression. Une sous-fonction de la thyroïde peut être traitée avec des médicaments appropriés.
Complications tardives après une transplantation allogénique de cellules souches du sang
| Complications | Problème | Causes possibles |
|---|---|---|
| Système immunitaire | Infections | Défense immunitaire réduite |
| Yeux | Cataracte, Sécheresse oculaire, Lésions rétiniennes | Irradiation, Cortisone, GvHD |
| Bouche | Caries, Sécheresse buccale | Irradiation, GvHD |
| Poumons | Pneumonies, Inflammation des petites voies, respiratoires (bronchiolite), Inflammation récidivante | Chimiothérapie, GvHD, Immunosuppression |
| Système cardiovasculaire |
Faiblesse cardiaque, Arythmies, Calcification des artères coronaires, Artériosclérose |
Chimiothérapie, Irradiation, Âge lors de la transplantation, Maladies métaboliques (diabète), Hypertension, Nicotine |
| Foie | GvHD chronique, Hépatite, Surcharge en fer | Hépatite virale, Transfusions sanguines |
| Reins et voies urinaires | Trouble de la fonction rénale, Infection urinaire | Chimiothérapie, Immunosuppression |
| Muscles/tissu conjonctif | Faiblesse musculaire, Durcissement du tissu conjonctif, Inflammation musculaire | Cortisone, GvHD |
| Os | Ostéoporose, Nécrose de la tête fémorale | Cortisone, Irradiation, GvHD, Troubles hormonaux |
| Nerfs | Inflammations nerveuses, Troubles de l’attention | Irradiation, GvHD, Médicaments, Chimiothérapie |
| Métabolisme hormonal | Thyroïde, Glande surrénale, Hormones sexuelles, Trouble de la croissance | Irradiation, Chimiothérapie, Cortisone, Transplantation sur des enfants |
| Peau et muqueuses | Exanthèmes, Sclérodermie, Sécheresse des muqueuses | GvHD, Médicaments, Irradiation |
| Cancers secondaires | Tumeurs cutanées, Autres tumeurs solides, Tumeurs sanguines secondaires, Lymphomes | Immunosuppression, Irradiation, Chimiothérapie |
| Problèmes psychosociaux | Fatigue, Troubles sexuels | Troubles hormonaux, Travail sur la maladie, Troubles psychiques antérieurs, GvHD |
9. Aspects psychosociaux de la transplantation allogénique de cellules souches du sang
La transplantation de cellules souches du sang est une thérapie très intensive, faisant naître beaucoup d’espoir mais s’accompagnant de contraintes physiques comme psychiques. Vos proches et vous serez exposés à de lourdes épreuves. C’est pourquoi nous vous offrons un soutien psychologique pendant la thérapie stationnaire comme par la suite en cas de besoin.
Votre état psychique est étroitement lié à votre état physique, qui à son tour dépend de chaque phase de traitement. Il en va de même pour les jeunes patients qui sont confrontés dès leur jeune âge à des expériences marquantes et des modifications inquiétantes de leur vie. Fréquemment, les patients ne peuvent plus exercer leur activité professionnelle ou aller à l’école pendant de longues périodes. Il peut s’ensuivre que vous ne verrez plus vos amis et connaissances pendant longtemps et que vos relations avec eux se modifient.
La maladie oncologique ou hématologique et les thérapies requises entraînent chez la plupart des intéressés des contraintes psychiques pouvant fréquemment être soulagées par un soutien psychologique professionnel. Il peut parfois s’avérer nécessaire de prendre pendant un certain temps des médicaments qui améliorent votre humeur (antidépresseurs). Il est alors important de comprendre que ces médicaments ne sont pas indispensables à vie mais qu’ils vous permettront de vous sentir mieux pendant un certain temps.
Le soutien a pour but de vous aider à surmonter cette période du mieux possible et de participer activement au traitement.
Des entretiens vous aident à calmer vos angoisses et vos fluctuations d’humeur. Le soutien psychologique varie selon vos besoins et ceux de vos proches et peut se présenter sous différentes formes:
- Entretiens structurants pour la prise de décision
- Acquisition de techniques de relaxation
- Entretiens relaxants et de soutien au cours du traitement
- Gestion des angoisses et du stress
- Gestion des crises et entretien avec les proches
- Des entretiens réguliers permettent de mieux gérer la situation de la thérapie
- Méthodes pour réapprendre à faire face au quotidien, à l’activité professionnelle, à l’école
Décision de recourir à la transplantation de cellules souches du sang
Afin de pouvoir prendre une décision quant à la transplantation, il est extrêmement important d’être informé en détail sur le déroulement et les aspects médicaux de la transplantation et de comprendre ces informations. Toutefois, ces explications médicales ne sont pas toujours simples à saisir, d’où l’intérêt de faire usage de plusieurs offres d’entretiens d’information.
C’est pourquoi nous avons élaboré ce guide à l’intention afin de vous aider – en tant que patiente/patient comme en tant que père et mère – à mieux comprendre les procédures complexes. En outre, vous bénéficierez dans tous les cas d’un entretien avec votre équipe de transplantation, qui vous expliquera avec précision le déroulement de la transplantation. Dans la mesure du possible, vous pouvez vous faire accompagner d’un proche à l’entretien d’information, ce qui vous permettra de discuter de ce qui vous a été dit.
Il peut être très difficile de peser le pour et le contre, de discuter des risques et des conséquences à long terme. Des entretiens avec une ou un psychologue peuvent vous aider dans cette situation.
Comment puis-je me préparer à la transplantation de cellules souches du sang?
Une bonne préparation peut alléger l’intensité du séjour dans le service de transplantation. Au préalable, vous aurez la possibilité de visiter le service de transplantation avec la direction du service afin de vous informer des modalités de séjour. Vous saurez ainsi à quoi ressemblent les chambres et l’infrastructure et pourrez mieux planifier votre séjour. Se représenter concrètement le quotidien du service vous aide à mieux vous préparer psychiquement.
Si vous émettez le souhait de rencontrer des personnes déjà transplantées afin de vous faire une impression du traitement de leur point de vue, la direction du service vous organisera volontiers une rencontre.
Vous devez vous préparer à ne pas pouvoir quitter votre chambre pendant une longue période. Certaines personnes n’en souffrent guère tandis que d’autres beaucoup. Il peut être utile de réfléchir à la situation au préalable et de se demander quelles contraintes vous pèseraient et ce qui pourrait vous soulager, comme emporter des objets familiers afin de créer une atmosphère agréable.
En outre, vous devriez réfléchir à ce que vous aimeriez emporter pour vous occuper et vous changer les idées (jeux, bricolage, couture, tricot, musique, DVD, ordinateur, livres audio, mots croisés, etc.). Où puisez-vous d’habitude vos forces et comment recourir à ces moyens pendant la transplantation de cellules souches du sang? Pour toute question, vous pouvez vous adresser à la direction du service.
Demandez-vous quelles visites et à quelle fréquence vous aimeriez recevoir des gens. Les visites de personnes qui vous sont proches et vous soutiennent jouent souvent un rôle essentiel et peuvent être très positives pour votre état d’esprit. Essayez de déterminer déjà à l’avance qui vous aimeriez voir vous rendre visite.
Cela peut vous soulager de désigner une personne qui se charge d’informer brièvement à intervalles réguliers votre cercle d’amis et de connaissances sur votre état.
À quoi faut-il prêter attention pendant la transplantation et la période intensive?
Malgré la tension liée aux attentes, la transplantation proprement dite est ressentie comme peu contraignante. Cependant, l’attente de la croissance de cellules dans le sang, ledit « take », peut mettre la patience de certains patients à rude épreuve. En outre, la routine médicale est forcément inconnue. Il peut donc être utile d’élaborer votre propre structure quotidienne – adaptée à votre état de santé – basée sur des événements journaliers agréables, dont la visite de proches et d’amis, la détente en musique, la lecture, des coups de fil.
Le traitement médical peut être très éprouvant physiquement, les fluctuations d’humeur sont normales et dépendent de la situation. L’isolement forcé peut aussi vous poser problème. Par ailleurs, des angoisses et des symptômes dépressifs peuvent apparaître. Des entretiens avec une/un psychologue et des techniques guidées de relaxation s’avèrent souvent précieux. Le soutien de l’équipe soignante et des proches est essentiel.
À quoi faut-il prêter attention après la transplantation de cellules souches du sang?
Les fluctuations d’humeur font partie des contraintes, d’où l’utilité d’un soutien bien organisé et de l’accompagnement par la famille et les amies et amis.
Ce qui compte est de vous montrer patient avec vous-même et votre corps, de prévoir assez de phases de récupération et de vous les accorder. Afin de promouvoir ce processus de construction, il faudrait reprendre lentement des activités simples et agréables sans trop en faire.
Nombre de patientes et patients souffrent de fatigue extrême après la longue phase de traitement intensif. Malgré cette fatigue, vous devriez essayer de reprendre progressivement des activités en dépit des circonstances.
Pour toute question, vous pouvez avoir recours à un soutien psychologique professionnel.
Fin de vie et mort
Est-il utile de réfléchir à la fin de vie et à la mort?
Oui, cela est utile, juste et correct. Vous souffrez d’une maladie potentiellement mortelle. Nous ferons tout notre possible pour vous soigner. Mais nous savons tous que ce n’est pas toujours possible. Dans la transplantation, la guérison et la mort, les complications et le rétablissement sont souvent très proches, et les problèmes peuvent apparaître très rapidement.
Nombre de personnes jugent utile de réfléchir à la fin de vie dans de telles situations. Il est important et judicieux de discuter de ces réflexions avant déjà la transplantation de cellules souches du sang avec votre famille et vos proches. Exprimez vos souhaits, soucis et préoccupations et aidez-nous et vos proches à agir dans votre sens. Pour la famille et les personnes proches, il est tout aussi important de se confronter à la question de la fin de vie et de la mort et d’accepter votre décision.
Vous avez la possibilité de mettre par écrit tout ce qui vous semble important dans ce contexte sous forme de directives du patient. Nous vous conseillons volontiers à ce sujet.
Quelles questions sur la mort pouvez-vous discuter préalablement à la transplantation de cellules souches du sang avec votre famille?
- Quel soutien et accompagnement est important pour vous dans cette phase de vie?
- Votre médecin de famille ou un autre médecin de confiance doit-il être associé aux décisions importantes?
- Souhaitez-vous rédiger des directives du patient?
- À quel endroit souhaiteriez-vous passer les derniers temps (à la maison, à l’hôpital, ailleurs)? Que devons-nous prendre en compte?
- Vous-même et vos proches accepteriez-vous que vous soyez autopsié? Nous vous poserons la question.
- Souhaitez-vous une assistance religieuse?
Qui doit être immédiatement prévenu en cas de décès?
- Les membres les plus proches de la famille et les amis
- L’office d’état civil / la commune, l’employeur, le curé, annonce nécrologique, assurances, bailleur, armée / protection civile
Qu’est-ce qui doit être préparé au cas où vous décéderiez?
- Souhaits quant aux funérailles (cercueil, habillement, mise en bière)
- Type de funérailles: incinération, inhumation, sépulture
- Cérémonie funèbre, avis de remerciements, sermon
Où trouver vos affaires personnelles?
Nous conseillons de régler toutes les questions juridiques avant le traitement. Une représentation juridique peut vous rendre visite au centre de transplantation.
- Testament, pacte successoral, contrat de mariage, documents, clés, certificats importants, factures, documents fiscaux, contrats
- Listes des biens
Informations destinées aux proches
Que peuvent faire ma famille, mes proches et mes amis?
Les proches sont touchés lorsqu’une personne qu’ils aiment souffre d’une maladie potentiellement mortelle. Afin de surmonter en commun un traitement aussi intensif qu’une transplantation de cellules souches du sang, il peut être utile pour la personne concernée de parler ouvertement avec les proches de les sentiments, les attentes, les espoirs et les angoisses. En outre, il est utile de discuter de quelle manière et jusqu’où chaque membre de la famille est en mesure de contribuer au soutien de la patiente / du patient et où se situent les limites de chacun/e. Ce n’est qu’ainsi que la longue période de la transplantation puis de la réhabilitation est planifiable de manière réaliste et satisfaisante pour tous les intéressés.
Une bonne information est importante pour évaluer la situation à sa juste mesure et pour offrir un soutien efficace à la patiente et au patient. Par conséquent, si la personne concernée est d’accord, les proches devraient assister aux entretiens préalables. Il en va de même pour les entretiens subséquents.
Les proches se voient également offrir la possibilité d’obtenir un soutien psychologique avant, pendant et après le traitement.
États d’âme
Quels états d’âme peuvent surgir?
L’expérience de la maladie et de la longue thérapie bouleversante peut changer une personne sur différents aspects. Il importe que la patiente / le patient prenne le temps de travailler sur les répercussions émotionnelles de la transplantation. La guérison dépasse le processus physiologique. Elle demande aussi un changement d’état d’esprit au niveau émotionnel.
Les proches peuvent représenter un soutien capital. Il faut faire preuve de patience, de compréhension pour les fluctuations émotionnelles, les angoisses et les questions qui se posent sur le retour à la normalité. Dans le même temps, la période suivant la transplantation peut être contraignante aussi pour la famille. Souvent, les patientes et patients ont de la peine à se réinsérer directement dans le quotidien familial et se font l’effet d’être des étrangers chez eux. Nous vous encourageons à aborder également ces questions.
Certaines personnes se plaignent de ne pas arriver à cesser de penser à leur maladie et à leur traitement après la fin de celui-ci. Les souvenirs peuvent être perturbants et destructeurs. De même, la décision de recourir à la transplantation peut être remise en cause. D’autres sont obsédés par la peur d’une rechute. Ici aussi, la famille et les amis peuvent avoir une influence positive et rassurante et fournir une distraction bienvenue ou chercher une aide externe en cas d’urgence.
Si, en tant que proche, vous vous faites des soucis, n’hésitez pas à en parler à l’équipe soignante. Une solution sera alors recherchée en commun, comme l’aide d’une thérapie professionnelle. Autre solution précieuse, les entretiens avec les membres d’un groupe d’entraide. L’essentiel est de définir une stratégie pour surmonter la situation éprouvante.
10. Aspects liés aux assurances sociales
(état 2020)
Que couvre la caisse-maladie?
L‘assurance-maladie obligatoire aux termes de la LAMal couvre en principe les frais des traitements médicaux.
En tant que patiente/patient, vous participez à ces frais avec votre franchise et votre quote-part. La franchise annuelle est un montant fixe à choix. Compte tenu des frais médicaux élevés, il est recommandé de réduire la franchise au minimum légal. Il convient de souligner que l’annonce dans ce sens à la caisse-maladie doit lui parvenir avant le dernier jour ouvrable du mois de novembre de l’année en cours.
La quote-part se monte à 10 % des factures jusqu’à un maximum annuel de CHF 700.–. En outre, en cas d’hospitalisation, il est facturé CHF 15.– par jour au patient à titre de contribution pour le séjour hospitalier. En sont exempts les mineurs et les personnes de moins de 25 ans qui sont encore en formation. Aucune franchise n’est perçue pour les enfants, dont la quote-part se monte à CHF 350.–.
Les caisses-maladie proposent des assurances complémentaires selon la LCA pour les traitements non couverts par l’assurance de base. Ces contrats d’assurance sont régis par le droit privé et couvrent, selon le prestataire de services, des prestations variables. Les maladies existant avant la conclusion du contrat sont en principe exclues des obligations de l’assureur. Les séjours hospitaliers liés à la transplantation de cellules souches du sang sont généralement exclus de l’assurance complémentaire.
Votre médecin veillera à utiliser les médicaments remboursés par l’assurance de base ou à demander une garantie de couverture spéciale à votre assurance de manière à ce que vous ayez le moins de frais supplémentaires possible à supporter.
Que puis-je facturer à l’assurance sociale?
Si, suite au traitement, vous avez besoin d’aide à la maison, votre médecin peut vous fournir une ordonnance pour des soins à domicile. Ainsi, la majeure partie des prestations de soins sera à la charge de l’assurance-maladie obligatoire. La participation des patients est régie au niveau cantonal mais se monte au plus à 20 % des coûts. Votre organisation locale de soins à domicile (spitex.ch) ou les services sociaux de votre hôpital vous fourniront des informations détaillées à ce sujet. D’autres prestations comme une aide-ménagère ou les repas à domicile ne font pas partie de l’assurance de base. Le cas échéant, l’assurance complémentaire en couvre une partie.
En cas de physiothérapie ambulatoire prescrite par un médecin, l’assurance de base prend à sa charge les coûts par tranche de neuf séances. Après 36 séances, le service du médecin-conseil de la caisse-maladie doit donner son accord à la poursuite du traitement.
Pendant les cent jours suivant la transplantation, la patiente / le patient doit se soumettre à des contrôles réguliers au centre de transplantation. En raison de l’immunosuppression, il ne peut pas emprunter les transports publics. Si vous ne pouvez pas organiser vous-même vos déplacements, la Croix-Rouge suisse et, dans certains cantons, la Ligue suisse contre le cancer (liguecancer.ch) proposent un service de transport. Selon la distance entre votre domicile et le centre de transplantation, il peut en découler des frais élevés pour vous. Comme il est possible que l’assurance-maladie complémentaire prenne ces frais à sa charge, il faut envoyer les factures à votre assurance. Si la caisse-maladie ne couvre pas ces frais, vous pouvez éventuellement demander des prestations complémentaires. Si vous devez vous-même assumer ces coûts, les services sociaux de votre hôpital vous aident à trouver des solutions.
Une perruque est considérée comme moyen auxiliaire et est remboursée par l’assurance-invalidité (AI) ou l’assurance-vieillesse et survivants (AVS) à hauteur de CHF 1500.– respectivement CHF 1000.– par an au maximum.
Cryoconservation: Dans des cas déterminés, le prélèvement d’ovules et de sperme et leur cryoconservation sont pris en charge pour une période maximale de cinq ans par l’assurance de base. Il arrive qu’une prolongation de cinq ans soit possible dans certaines circonstances.
La thérapie peut rendre nécessaire un traitement dentaire. L’assurance de base ne prend les frais à sa charge que si le traitement dentaire s’avère nécessaire pour pouvoir administrer en toute sécurité la radiothérapie ou la chimiothérapie, que les lésions dentaires résultent d’une maladie de base énoncée dans la loi (la leucémie p. ex.), en cas de parodontie due à la chimiothérapie ou que l’on peut apporter la preuve que les lésions dentaires ont notamment pour cause la radiothérapie administrée en cas de tumeur de la mâchoire ou de la gorge. Toutefois, comme cette preuve est parfois difficile à apporter, il est recommandé de faire vérifier et documenter l’état de ses dents avant le début de la thérapie. Avant tout traitement dentaire, il faut demander une garantie de couverture des frais à sa caisse-maladie.
Combien de temps mon salaire m’est-il versé?
Le Code des obligations (CO) prévoit l’obligation pour l’employeur du maintien du paiement du salaire. La durée du maintien du paiement du salaire varie selon la région et la durée d’engagement. Renseignez-vous à ce sujet auprès de votre employeur. Beaucoup d’employeurs concluent pour leurs employés, volontairement ou sur la base d’une convention collective de travail, des assurances collectives d'indemnités journalières en cas de maladie, dont la plupart sont régies par le droit privé. En raison de la liberté de contracter, il faut toujours vérifier les conditions générales à la recherche des dispositions concernées. La prestation en cas de maladie couvre généralement 80 % du salaire pendant 720 jours.
Lors d’une résiliation du contrat de travail, certaines assurances collectives prévoient un suivi des prestations et continuent de payer les indemnités journalières pour le cas en cours. Avec d’autres assurances, il peut y avoir un transfert à l’assurance individuelle. L’employeur doit informer l’employé sortant de cette possibilité. En dépit des primes élevées qui doivent être réglées par l’assuré lui-même à l’assurance individuelle, il peut valoir la peine pour une personne présentant des problèmes de santé de maintenir la couverture d’assurance. Ici aussi, cela dépend de la situation personnelle de l’intéressé. Il est important d’étudier une solution de ce genre en raison des coûts élevés de traitement.
Mon employeur peut-il me licencier pendant ma maladie?
Après la période d’essai, l’employé/e est protégé/e, en cas de maladie, de tout licenciement pendant une certaine période, soit 30 jours au cours de la première année de service, 90 jours de la 2e à la 5e année et 180 jours dès la 6e année. Ensuite, il faut tenir compte du préavis de congé prévu dans le contrat de travail.
Il peut arriver que des personnes souffrant de problèmes de santé soient incitées par leur employeur ou leur employeuse à démissionner. Cela est vivement déconseillé du fait de tous les désavantages qui en découlent en matière de prétentions quant à l’assurance-chômage (AC), l’assurance collective d'indemnités journalières en cas de maladie, l’AI et la caisse de pension.
Un licenciement à effet immédiat pour une incapacité de travail indépendante de la volonté de l’employé ou des performances réduites par suite de maladie n’est pas licite. Si vous rencontrez de tels problèmes, prenez contact avec les services sociaux de sorte que nous puissions trouver une solution appropriée pour vous.
En tant qu’indépendant, puis-je conclure ultérieurement une assurance collective d'indemnités journalières en cas de maladie?
De même que pour les assurances complémentaires de la caisse-maladie, une assurance collective d'indemnités journalières en cas de maladie peut également exclure les maladies existantes. Il n’est donc pas possible de s’assurer après coup.
En tant que chômeur, des indemnités journalières me sont-elles versées pendant la maladie?
Les bénéficiaires d’indemnités journalières de l’assurance-chômage ont droit, en cas de maladie, à leurs pleines indemnités de chômage jusqu’au 30e jour ou au total à 44 jours par an. Lorsqu’une personne inscrite à l’AI a une capacité de travail d’au moins 20 % et qu’elle remplit les autres conditions requises, l’AC a l’obligation d’avancer les prestations, c’est-à-dire que la personne concernée peut prétendre à la pleine indemnité de l’assurance-chômage.
Quelle aide puis-je recevoir de l’AI?
Dans le meilleur des cas, votre maladie sera guérie grâce à la transplantation de cellules souches du sang et vous pourrez reprendre votre activité professionnelle dans le délai-cadre de l’assurance collective d'indemnités journalières en cas de maladie. Mais comme la thérapie peut entraîner une longue incapacité de travail, l’AI devrait être prévenue aussi tôt que possible.
Par invalidité on entend une incapacité de travail de longue durée ou, chez les personnes qui ne travaillent pas, une restriction de leurs activités habituelles. Une prétention à une rente auprès de l’AI est possible lorsque des mesures de réinsertion n’ont pas obtenu le succès souhaité et que la maladie a entraîné une incapacité de travail ou restriction des activités quotidiennes d’au moins 40 % pendant une année sans interruption notable. Une saisie anticipée peut déjà avoir lieu après 30 jours d’incapacité de travail ininterrompue ou de courtes absences répétées pendant une année. Cependant, vous ne devriez pas attendre plus de 180 jours pour vous annoncer sous peine de perdre vos droits.
L’AI a pour objectif un retour rapide et durable au poste de travail encore existant ou, si ce n’est pas possible ou que partiellement, la réinsertion dans un autre poste au sein ou hors de l’entreprise de l’employeur.
L’AI prévoit différentes mesures à cet effet comme l’orientation professionnelle, une formation professionnelle initiale, une reconversion, un placement professionnel, une subvention en capital pour les employeurs, etc. et en complément des indemnités journalières.
À quoi faut-il penser en cas de retraite anticipée?
Chez les personnes concernées plus âgées, on peut se demander si un retour dans le monde professionnel est judicieux. De par la gravité de la maladie, la priorité dans la vie se reporte souvent du travail sur la famille et les centres d’intérêt privés. Une retraite anticipée peut constituer une solution pertinente selon les circonstances.
À l’AVS, la pension peut être avancée d’un ou deux ans, donc pour les hommes au plus tôt après leur 63e anniversaire et pour les femmes après leur 62e anniversaire. La rente est réduite de 6,8 % par année d’anticipation. Il convient de relever qu’aucune rente pour enfant n’est allouée pendant les années d’anticipation.
Pour ce qui est de la prévoyance professionnelle (LPP), une retraite anticipée n’est possible que si le règlement de la caisse de pension le prévoit. Les prestations sont généralement versées comme rente. L’assuré peut toutefois demander à ce qu’au moins un quart de l’avoir de vieillesse lui soit versé sous forme de capital. Le régime surobligatoire de l’institution de prévoyance professionnelle peut prévoir la liberté de choix entre la rente et le versement du capital.
Pour ne pas être lésé à long terme, il vaut la peine d’analyser avec grand soin les répercussions financières d’une retraite anticipée.
Que faire quand la rente n’atteint pas le minimum vital?
Dans ce cas, vous pouvez demander des prestations complémentaires auprès de la succursale de l’AVS de votre commune de domicile.
L’annonce devrait être faite dans les six mois suivant la notification de la décision de la rente du fait que les paiements rétroactifs ne sont pas possibles (AVS-AI.ch).
Si vous n’avez pas droit à une rente, vous pouvez vous adresser aux services sociaux. L’aide sociale n’est pas une assurance sociale mais une prestation destinée à pallier une situation de détresse.
Comment mes proches sont-ils assurés si je décède?
Tant l’AVS que la LPP prévoient des rentes pour les survivants.
L’épouse a droit à une rente de veuve de la part de l’AVS
- si elle a un enfant ou
- si elle a atteint son 45e anniversaire et était mariée avec le défunt depuis cinq ans.
La LPP octroie une rente de veuve lorsque l’épouse
- doit assurer l’entretien d’un enfant ou
- a atteint son 45e anniversaire et était mariée avec le défunt depuis cinq ans.
Même les femmes divorcées dont l’ex-époux est décédé peuvent obtenir une rente de veuve à certaines conditions.
Les hommes mariés ou divorcés dont l’épouse ou ex-épouse est décédée reçoivent une rente de veuf de l’AVS dans la mesure où ils ont des enfants de moins de 18 ans de ce mariage. Sitôt que le plus jeune enfant a atteint son 18e anniversaire, le droit à une rente de veuf s’éteint.
Les hommes ont droit à une rente de veuf de la LPP aux mêmes conditions que les veuves.
Les concubins n’ont pas droit à une rente.
Depuis la révision de la LPP en 2005, les caisses de pension peuvent prévoir dans leur règlement de placer les concubins sur un pied d’égalité avec les couples mariés, ce qu’ont déjà fait nombre de caisses de pension. Mais la caisse de pension doit être informée de la situation de couple du vivant des deux partenaires. Sinon, si le défunt était célibataire et sans enfant et n’avait rien entrepris auprès de la caisse de pension, c’est la caisse de pension qui reçoit l’avoir de vieillesse.
Conditions posées par la caisse de pension au concubin pour octroyer une rente:
- Le partenaire survivant doit assurer l’entretien d’un enfant commun
- Le concubin recevait un soutien significatif du défunt de son vivant
- Le concubinat durait depuis plus de cinq ans au moment de la mort de la patiente / du patient
Lorsqu’un père ou une mère laisse des orphelins, ceux-ci ont droit à une rente d’orphelin de l’AVS et de la LPP jusqu’à leur 18e anniversaire ou la fin de leur formation mais au maximum jusqu’à leur 25e anniversaire.
À qui puis-je m’adresser pour toute autre question?
N’hésitez surtout pas à prendre contact avec les services sociaux de votre commune, de votre hôpital ou de la ligue cantonale contre le cancer. Les services sociaux offrent des conseils exhaustifs sur les questions d’assurances sociales, les aspects psychosociaux, la planification du départ à la retraite, les directives du patient et d’autres encore. Par ailleurs, ils peuvent éventuellement vous aider financièrement en cas de besoin.
11. Transplantation allogénique de cellules souches du sang sur les enfants
La transplantation de cellules souches du sang ne varie pas fondamentalement selon qu’elle est réalisée sur un adulte ou un enfant. C’est pourquoi nous n’avons élaboré qu’un seul guide pour toutes les personnes destinées à recevoir une transplantation allogénique de cellules souches du sang en Suisse. Il existe toutefois quelques différences entre les transplantations faites sur des adultes et celles sur des enfants. Tel est l’objet du présent chapitre.
En quoi consistent les transplantations de cellules souches du sang sur les enfants et quel est leur objectif?
Les transplantations de cellules souches du sang sur les enfants englobent toutes les formes de transplantation de cellules souches du sang (autologue, allogénique, apparentée, non apparentée) sur des enfants entre 0 et 18 ans.
Outre la guérison de la maladie de base, le principal objectif thérapeutique chez les enfants et les adolescents est le retour à la normale du développement souvent interrompu de l’enfant (croissance, puberté, psychisme) et la consolidation des structures familiales et pédagogiques (école, formation, réseau social, amitiés).
Quelles sources de cellules souches du sang peuvent être employées pour les transplantations sur des enfants?
Pour quelles maladies une transplantation allogénique est-elle indiquée chez les enfants et les adolescents?
De manière générale, les indications de la transplantation de cellules souches du sang sont constamment revérifiées et adaptées aux résultats des dernières études. Par conséquent, les indications peuvent changer au fil des années.
- Maladies malignes du sang et du système lymphatique
- Maladies non malignes acquises du sang ou de la moelle osseuse
- Troubles congénitaux:
- Maladies des globules rouges et des plaquettes sanguines
- Insuffisance de la moelle osseuse
- Troubles immunitaires / de la régulation immunitaire
- Maladies métaboliques (maladies neurométaboliques)
Pour quelles maladies une transplantation autologue est-elle indiquée chez les enfants et les adolescents?
- Tumeurs solides malignes
- Tumeurs malignes des cellules lymphatiques
Qui sont les donneuses et donneurs des cellules souches du sang pour les transplantations allogéniques sur des enfants?
- Frère, soeur ou membre de la famille HLA identique, âgé de plus d’un an et pesant plus de 8 kg de poids corporel
- Personnes non apparentées HLA identique ou presque identique (volontaire adulte, sang de cordon)
- Père, mère, frère, soeur ou membre de la famille HLA semi-identique (haploidentique)
Quelles chimiothérapies et quels conditionnements sont-ils appliqués aux enfants et adolescents?
Généralement, on administre les mêmes médicaments qu’aux adultes. En cas de maladie sanguine maligne, on peut également administrer une irradiation corporelle totale (dès l’âge de trois ans).
Lors de maladies congénitales, on recourt toujours davantage à des conditionnements à toxicité réduite.
Quel est le déroulement d’une transplantation sur un enfant?
Généralement, les patientes et patients souffrant d’une maladie maligne doivent s’attendre à devoir passer au moins deux mois à l‘hôpital.
Souvent, les enfants présentant des maladies génétiques souffrent d’infections, de sous-alimentation et de troubles organiques avant même la transplantation. Il s’ensuit dans de tels cas que le séjour hospitalier sera en principe plus long.
Si l’enfant ou l’adolescent n’a pas encore reçu une chimiothérapie préalable, il faudrait constituer une réserve de fertilité chez les jeunes en pleine puberté, c’est-à-dire prélever du sperme en une ou plusieurs fois et le congeler. Du sperme congelé peut être utilisé des années plus tard pour une fécondation in vitro.
Chez les filles, la préservation des ovaires par ovariectomie laparoscopique est encore une méthode expérimentale. Les filles pubères doivent recevoir un inhibiteur des menstruations avant le début de la chimiothérapie.
Pendant la transplantation, les enfants se voient poser une sonde gastrique plus souvent que les adultes, car ils refusent de s’alimenter ou ont des problèmes à ingérer les médicaments. Ils reçoivent également plus fréquemment une alimentation parentérale (par voie veineuse).
En général, avant de rentrer à la maison, les enfants se voient poser un Port-à-Cath (PAC, système de cathéter) chirurgicalement sous la peau pour disposer d’un accès veineux dans les mois suivant la transplantation. Autre possibilité, on laisse en place le cathéter de Hickman ou Broviac utilisé pour la transplantation.
Certains médicaments, avant tout les inhibiteurs du cytomégalovirus (CMV), ne sont autorisés que sous forme intraveineuse pour les enfants. C’est pourquoi, en cas de réactivation du CMV, les patientes/patients doivent rester plus longtemps hospitalisés. Par la suite, l’administration de ces médicaments par voie intraveineuse à la maison est possible par les soins ambulatoires à domicile pour enfants.
À partir de quel moment mon enfant peut-il retourner au jardin d’enfants ou à l’école?
Tant que le système immunitaire cellulaire n’est pas rétabli (six mois dans la plupart des cas), les enfants ne peuvent pas être exposés aux transports et espaces publics (école, jardin d’enfants, transports publics, cinémas, supermarchés, etc.). Les visites d’amis et de proches en bonne santé sont admises. Dans la plupart des cas, l’animal domestique (chien, chat, etc.) peut être conservé pendant cette période d’entente avec le médecin.
Lorsque le traitement immunosuppresseur est poursuivi et en cas de GvHD, la régénération du système immunitaire peut prendre plus de six mois.
Pour renforcer le système immunitaire des enfants après une transplantation allogénique de cellules souches du sang, on leur administre généralement des immunoglobulines (anticorps) par voie intraveineuse toutes les deux à quatre semaines pendant neuf à douze mois.
Par la suite, on procède à l’immunisation de base contre le tétanos, la diphtérie, la poliomyélite, la coqueluche, la méningite (HIB, pneumocoques) et l’hépatite B.
Les vaccins à base de virus vivants (rougeole, oreillons, rubéole, varicelle) ne sont administrés pour la première fois que 24 mois après la transplantation.
Il est recommandé aux membres de la famille de se faire vacciner contre la grippe en hiver.
À quelles complications faut-il s’attendre après une transplantation allogénique de cellules souches du sang?
- Les enfants peuvent souffrir des mêmes effets indésirables et complications que les adultes après une transplantation de cellules souches du sang.
- Lors d’une maladie maligne (LLA, LMA, SMD), même si la transplantation a réussi, on peut assister à une récidive de la maladie de base (le taux de rechute se situe actuellement entre 20 et 30 %).
- Lors d’une maladie génétique, même en cas de bonne implantation du transplant, il peut se produire dans de rares cas un rejet à moyen terme et une récidive de la maladie de base (< 5 %).
- Certaines complications, telle la maladie veno-occlusive hépatique (VOD), surviennent plus fréquemment chez les enfants que chez les adultes. Cette complication se traite néanmoins avec succès aujourd’hui.
- Après une transplantation allogénique de cellules souches du sang, le taux de GvHD aiguë et chronique est plus faible que chez les adultes (env. 10 à 20 %). Cependant, en cas de GvHD chronique, un traitement immunosuppresseur peut s’imposer pendant des mois, voire des années.
- Il est important d’observer les troubles hormonaux (hormone de croissance, hormone thyroïdienne, ovaires, testicules) du fait que ces troubles peuvent influer directement sur la croissance et le développement psychique de l’enfant.
Des contrôles des fonctions cardiaque, pulmonaire, hépatique et rénale, de la densité osseuse, de l’état des yeux et des dents ainsi que du développement moral et psychique de l’enfant sont effectués à intervalles réguliers.
Dès le 18e anniversaire, la patiente / le patient est transféré/e au service traitant les adultes qui l’encadrera à partir de ce moment-là.
12. Déclaration de consentement (exemple)
13. Autres informations / liens vers des sites Internet
Où puis-je trouver davantage d’informations?
Nombre d’organisations spécialisées et de groupes d’entraide offrent un soutien et des informations approfondies. En outre, il existe une multitude de dépliants et de brochures sur le thème (p. ex. de la Ligue suisse contre le cancer).
- Boutique de la Ligue contre le cancer (toutes les brochures peuvent être commandées ici gratuitement)
- Leucémies
- Les lymphomes hodgkiniens et non hodgkiniens
- Thérapies alternatives et complémentaires
- La chimiothérapie
- Les changements physiques
- La fatigue
- La réadaptation oncologique
- Soutien psycho-oncologique
- Sexualité
- Conseil juridique
Organisations et réseaux
- Myélome Patients Suisse
- lymphome.ch
- SNBST (association alémanique des transplantés de cellules souches du sang) (en allemand)
- Stiftung zur Förderung der Stammzell- und Knochenmarktransplantation, SFK (en allemand)
- Transfusion CRS Suisse (informations sur le don de cellules souches du sang)
On ne peut exclure de trouver des informations contradictoires. C’est pourquoi nous n’assumons aucune responsabilité quant au contenu des sites Internet énumérés.
14. Médicaments fréquemment administrés
Médicaments de chimiothérapie
Avant de se voir transplanter des cellules souches du sang, la patiente / le patient reçoit selon son diagnostic ce que l’on appelle une thérapie de conditionnement. Cette chimiothérapie a pour but de détruire entièrement les cellules tumorales ou leucémiques encore existantes avant la transplantation de nouvelles cellules souches du sang saines. De tels médicaments sont appelés cytostatiques. Les médicaments sont généralement administrés par injection ou par perfusion et peuvent entraîner divers effets secondaires désagréables. Après la transplantation, des médicaments sont administrés qui dépriment le système immunitaire, soit les immunosuppresseurs, qui eux aussi peuvent provoquer des effets secondaires.
Cyclophosphamide (Endoxan®)
Toxique cellulaire inhibant la division cellulaire des tumeurs. Effets secondaires: nausées, vomissements, modifications du goût, chute de cheveux, rarement arythmies cardiaques.
Etoposide (Etopophos®)
Toxique cellulaire inhibant la division cellulaire des tumeurs. Effets secondaires: nausées, vomissements, fièvre élevée, chute de cheveux. Le jour de la perfusion, la personne peut souffrir d’une chute de tension et de vertiges (il doit alors faire attention en se levant).
Busulfan (Myleran® / Busulfex®)
Toxique cellulaire inhibant la division cellulaire des tumeurs. Le médicament peut être administré sous forme de comprimés ou de perfusion. Effets secondaires: crises épileptiques, stérilité irréversible, rarement nausées, chute de cheveux étendue. Pour prévenir une crise épileptique, la personne reçoit un médicament à cet effet simultanément au busulfan.
Fludarabine (Fludara®)
Toxique cellulaire inhibant la division cellulaire des tumeurs. Effets secondaires: nausées, perte de l’appétit, rarement lésions nerveuses. Généralement bien toléré, pas de chute de cheveux.
Melphalan (Alkeran®)
Toxique cellulaire inhibant la division cellulaire des tumeurs. Effets secondaires: nausées, vomissements, chute de cheveux, rarement défaillance rénale.
Irradiation corporelle totale
TBI (Total Body Irradiation)
Le traitement consiste à envoyer une dose de rayons relativement forte sur l’ensemble du corps. Pour réduire les effets secondaires, on administre de plus petites doses en plusieurs séances (deux irradiations par jour pendant trois jours). Les effets secondaires les plus fréquents sont les nausées, les vomissements, la diarrhée ainsi qu’une inflammation douloureuse des glandes salivaires et des céphalées. La forte dose de rayons administrée provoque la plupart du temps une stérilité irréversible. Certains conditionnements consistent à administrer une dose de rayons plus faible en une seule séance. Dans ce cas, il n’en résulte pas toujours une stérilité.
Complications tardives: Opacification du cristallin (cataracte). Ils apparaissent généralement plusieurs années après la transplantation et peuvent être corrigés par une opération du cristallin.
Immunosuppresseurs
Cyclosporine (Sandimmun®)
La cyclosporine déprime les défenses immunitaires (= immunosuppression) en inhibant les lymphocytes T. Elle est utilisée dans la plupart des transplantations pour la prévention du rejet et de la GvHD. Effets secondaires: hypertension, fatigue, céphalées, tremblements, hyperpilosité, inflammation de la gencive, insuffisance rénale, insuffisance hépatique (jaunisse).
Tacrolimus (Prograf®)
Le tacrolimus déprime les défenses immunitaires (= immunosuppression) en inhibant les lymphocytes T. Il est parfois utilisé à la place de la cyclosporine dans les transplantations pour la prévention du rejet et de la GvHD. Effets secondaires: hypertension, fatigue, céphalées, tremblements, hyperglycémie, insuffisance rénale, insuffisance hépatique (jaunisse).
Stéroïdes (Prednison® et médicaments similaires)
Les stéroïdes dépriment les défenses immunitaires et sont utilisés lors de l’apparition d’une GvHD comme traitement de premier choix. Effets secondaires: hypertension, augmentation de l’appétit et prise de poids, diabète, modifications cutanées, faciès lunaire, ostéoporose. Nombre de ces effets secondaires apparaissent avant tout en cas de thérapie de longue durée avec des stéroïdes. Une administration de stéroïdes à court terme est souvent très efficace et entraîne relativement peu d’effets secondaires.
Méthotrexate
Inhibiteur de la division cellulaire ayant un effet immunosuppresseur à de faibles doses. Il est souvent utilisé chez les adultes pour la prévention de la GvHD. Effets secondaires: aggravation de l’inflammation de la muqueuse buccale et retard de l’implantation de la moelle osseuse transplantée.
Basiliximab (Simulect®)
Anticorps utilisés pour prévenir le rejet du transplant et traiter la GvHD. Effets secondaires: douleurs, nausées, troubles de l’hypersensibilité.
ATG (Lymphoglobulin®)
Le médicament combat les lymphocytes T et réduit le nombre de lymphocytes, d‘où une baisse du risque de GvHD. Le médicament est souvent utilisé pendant la chimiothérapie préparatoire. Effets secondaires: fièvre, frissons, exanthème, démangeaisons, réaction allergique avec chute de tension et détresse respiratoire, thrombocytopénie (réduction des plaquettes sanguines), leucopénie (réduction des globules blancs, d‘où propension aux infections), maladie sérique (réaction d’hypersensibilité retardée du système immunitaire due à l’apport de protéines étrangères à l’organisme).
Alemtuzumab (MabCampath®)
Le médicament combat les lymphocytes T et B et réduit le nombre de lymphocytes, d‘où une baisse du risque de GvHD. Le médicament est utilisé à l’occasion pendant la chimiothérapie préparatoire et rarement comme traitement d’une GvHD aiguë. Effets secondaires: fièvre, frissons, exanthème, démangeaisons, réaction allergique avec chute de tension et détresse respiratoire, thrombocytopénie (réduction des plaquettes sanguines), leucopénie (réduction des globules blancs, d’où propension très élevée aux infections).
Acide mycophénolique (CellCept®)
Inhibe essentiellement la division cellulaire des lymphocytes. Effets secondaires: fièvre, céphalées, troubles digestifs, nausées, leucopénie (réduction des globules blancs, d’où propension aux infections), thrombocytopénie (réduction des plaquettes sanguines, d’où propension aux hémorragies p. ex. gencives, pétéchies, hématomes), anémie.
Quels autres médicaments peuvent également provoquer des effets secondaires?
Dans le cadre de votre traitement et de leurs effets secondaires, vous recevrez en sus des médicaments tels que des antibiotiques (contre les infections bactériennes), des antifongiques (contre les infections par les champignons) ou des virostatiques (contre les infections virales).
Ces médicaments peuvent provoquer des effets secondaires plus ou moins puissants selon la patiente / le patient. Adressez-vous à votre médecin ou aux soignants concernés si vous craignez d’éventuels effets secondaires.