Informazioni per le pazienti e i pazienti sul trapianto allogenico di cellule staminali del sangue
1. Prefazione
Care pazienti, cari pazienti,
per curare la vostra grave malattia, è previsto nel decorso un trapianto allogenico di cellule staminali del sangue.
È difficile prendere una decisione in merito al trapianto e di sicuro avrete tante domande riguardo alla terapia che state seguendo. Il presente sito Internet contiene informazioni sul trapianto allogenico di cellule staminali del sangue. Serve da sostegno e guida per l’imminente trapianto, ma anche per il periodo che lo precede e che lo segue. Ha inoltre lo scopo di informarvi sui retroscena e lo svolgimento di un trapianto di cellule staminali del sangue.
Le informazioni sono destinate a tutte le pazienti e a tutti i pazienti in Svizzera. Possono esserci alcune variazioni nello svolgimento del trapianto a seconda del centro in cui verrà eseguito. La presente guida, quindi, non sostituisce il colloquio dettagliato con la vostra équipe medica, tuttavia intende aiutarvi a comprendere meglio le complesse procedure.
L’obiettivo delle informazioni è fornirvi ragguagli sul principio di un trapianto allogenico di cellule staminali del sangue. Poiché la terapia può variare a seconda della malattia e delle condizioni fisiche, sono descritti anche i tipi di trattamento che non si applicano necessariamente al vostro caso specifico.
Per poter offrire una panoramica completa, sono trattati anche i rischi e i possibili effetti collaterali del trapianto. Questo potrebbe comprensibilmente provocare inquietudine e paura. Per questo motivo, desideriamo farvi espressamente presente che il trapianto avviene con successo e senza gravi complicazioni per la maggior parte delle pazienti e dei pazienti. Purtroppo, però, altri disturbi minori del vostro stato di salute sono spesso inevitabili.
Nella maggior parte delle pazienti e dei pazienti il trapianto di cellule staminali del sangue costituisce una terapia sicura ed efficace e rappresenta la miglior speranza di guarigione. E noi desideriamo rafforzare in voi questa speranza.
Prof. Dr. med. Jörg Halter
Presidente SBST (Swiss Blood Stem Cell Transplantation and Cellular Therapy)
2. Introduzione
Perché, oltre a queste informazioni sul sito Internet, è necessario anche un colloquio?
La presente guida è un ausilio che spiega l’imminente trapianto di cellule staminali del sangue. Vi accompagnerà prima e dopo l’intervento, ma non sostituisce in alcun modo il colloquio con il vostro medico e con il personale curante del centro di trapianto.
Siccome il medico discuterà con voi di tutti i dettagli del trapianto, vi raccomandiamo di leggere le informazioni su questo sito Internet già prima di recarvi al colloquio.
Vi consigliamo inoltre di farvi accompagnare dal partner, da famigliari o da amici, poiché è più facile capire le spiegazioni se si è in tanti ad ascoltarle.
Il medico e il personale curante vi descriveranno le caratteristiche del centro di trapianto che si occuperà di voi e vi spiegheranno i dettagli concernenti il vostro trapianto.
Non esitate ad annotarvi le domande che vi vengono in mente, in modo da poterle poi discutere con il medico. Durante il colloquio o al momento della visita preliminare avrete inoltre la possibilità di visitare il centro di trapianto.
Prof. Dr. med. Georg Stüssi (autore)
3. Biologia delle cellule staminali del sangue
Biologia dell’ematopoiesi
Cos’è il sangue?
Il sangue è un liquido corporeo che svolge una moltitudine di funzioni diverse. È particolarmente importante per l’approvvigionamento di ossigeno e il trasporto di sostanze nutritive ai diversi organi. Al contempo, un sofisticato sistema fa sì che, in caso di lesioni, il sangue si coaguli là dove occorre, ma mai in un vaso sanguigno illeso.
Il sangue si compone di cellule e di un liquido acquoso chiamato plasma. Le cellule ematiche si suddividono in globuli rossi (eritrociti), globuli bianchi (leucociti) e piastrine (trombociti). I globuli rossi trasportano l’ossigeno, mentre i globuli bianchi difendono dalle infezioni. Le piastrine, invece, chiudono i vasi sanguigni in caso di lesione formando un coagulo.
Il plasma trasporta sostanze nutritive, sostanze strutturali e le proteine della coagulazione sanguigna.
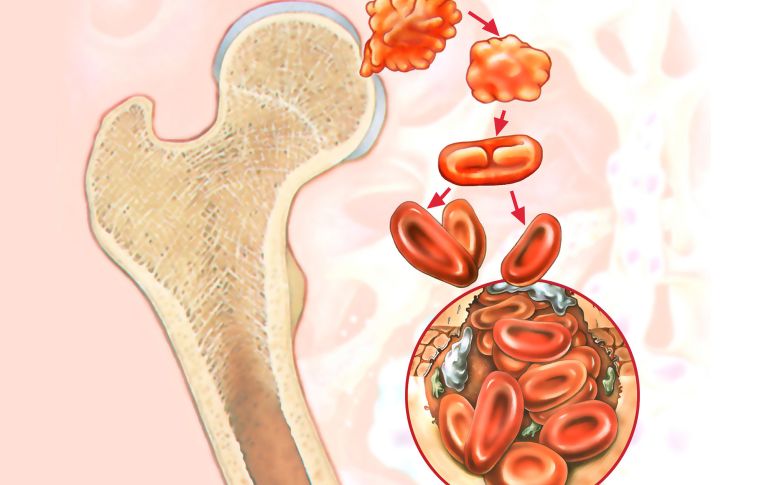
Cos’è il midollo osseo?
Il midollo osseo è il luogo in cui il sangue è prodotto. Si trova in particolare nel cranio e nello scheletro assiale (costole, colonna vertebrale e bacino).
Spesso si fa confusione tra il midollo spinale e il midollo osseo. Attenzione, questa distinzione è importante: come già detto sopra, il midollo osseo è il luogo in cui avviene la produzione di sangue e si trova all’interno dell’osso. Il midollo spinale, invece, è il fascio nervoso contenuto all’interno della colonna vertebrale da cui si diramano tutti i nervi del sistema nervoso periferico. Il midollo spinale si trova in un canale osseo a livello della colonna vertebrale.
Il midollo osseo e il midollo spinale non si trovano quindi nello stesso posto e un prelievo del midollo osseo non può pertanto provocare, in nessun caso, lesioni del midollo spinale.
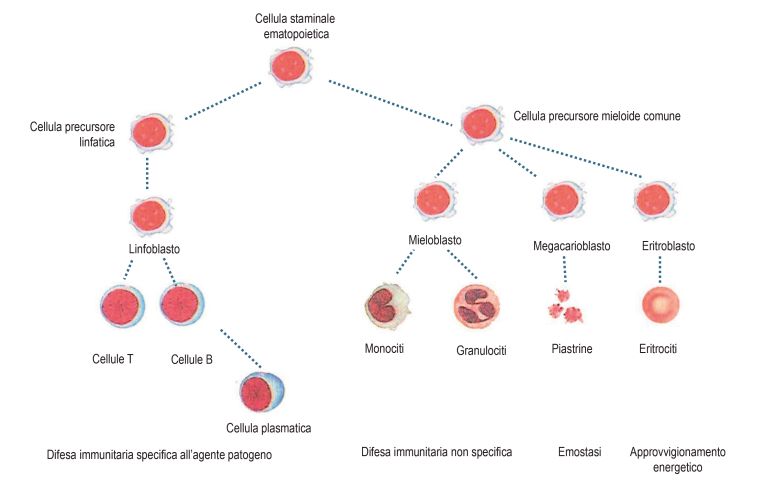
Come si formano le cellule ematiche?
Le cellule ematiche si formano nel midollo osseo. Tutte le cellule ematiche sono originate dalle cellule staminali ematopoietiche. Nel midollo osseo le cellule subiscono un processo di maturazione. È solo quando le cellule ematiche sono mature ed escono dal midollo osseo per entrare nel sangue che possono essere misurate e analizzate. Per controllare il corretto funzionamento dell’ematopoiesi, dopo il trapianto occorre eseguire periodicamente punzioni del midollo osseo.
Cosa sono le cellule staminali?
L’espressione «cellule staminali» si riferisce sia alle cellule staminali embrionali (cellule che nel primissimo sviluppo dell’organismo umano non sono ancora specializzate) sia alle cellule staminali del sangue (le cosiddette cellule staminali adulte del sangue), che ognuno possiede.
Le cellule staminali embrionali hanno la straordinaria caratteristica di svilupparsi in modi diversi a seconda delle necessità, diventando cellule e organi differenti. Sono un po’ come le «cellule primordiali».
Le cellule staminali del sangue hanno perso in gran parte questa caratteristica, ma svolgono compiti molto importanti:
Il midollo osseo e, rispettivamente, le cellule staminali del sangue, sono responsabili dell’ematopoiesi, ossia della formazione di cellule ematiche. Se questo processo non funziona, si formano troppe (o troppo poche) cellule ematiche, molte delle quali degenerate. A seconda della disfunzione, pertanto, le cellule ematiche non riescono più a svolgere i loro compiti.
Sistema HLA e tolleranza tessutale
Cos’è il sistema HLA?
Gli antigeni HLA (dall’inglese Humane Leukocyte Antigen, antigeni umani leucocitari) sono importanti marcatori tissutali presenti sulla superficie delle cellule. Queste proprietà non si trovano solo sui leucociti, ma praticamente anche su tutte le cellule del corpo.
Ogni persona possiede caratteristiche HLA diverse, ereditate per metà dalla madre e per metà dal padre. I fratelli e le sorelle presentano una possibilità del circa 25 per cento circa che tutte le caratteristiche HLA corrispondano. Se all’interno della vostra famiglia non dovessero trovarsi donatrici o donatori idonei per voi o per vostro figlio, può essere avviata una ricerca di donatore estraneo. I donatori estranei presentano miliardi di diverse combinazioni di antigeni HLA.
Le caratteristiche HLA svolgono un ruolo molto importante nella distinzione tra quello che è «proprio» o quello che è «estraneo» al corpo. Se, ad esempio, si contrae un’infezione virale, il corpo può riconoscere il virus come estraneo grazie al sistema HLA e avviare la reazione di difesa. Per il trapianto delle cellule staminali del sangue le caratteristiche HLA hanno un’importanza decisiva. Se le combinazioni dei principali gruppi HLA tra il ricevente e il donatore non sono identiche, da un lato aumenta il rischio di rigetto nel corpo ricevente e dall’altro, nel caso di cellule staminali del sangue, anche le cellule sane del donatore possono attaccare il corpo del ricevente (vedi anche il capitolo «Malattia da trapianto contro l’ospite»).
Possono essere possibili donatori i fratelli e le sorelle (= HLA identici) o dei donatori non famigliari con un sistema HLA identico. Si parla di donatore aploidentico quando si tratta di un famigliari con sistema HLA corrispondente per metà a quello del ricevente.
Il gruppo sanguigno ha rilevanza per il trapianto?
Nel trapianto delle cellule staminali del sangue i gruppi sanguigni hanno un’importanza piuttosto marginale. Per la riuscita del trapianto è importante che le vostre principali caratteristiche HLA corrispondano a quelle del donatore o della donatrice.
Questo trapianto può quindi essere eseguito anche se i gruppi sanguigni non sono compatibili. In questo caso, tuttavia, acquistate il gruppo sanguigno del donatore. Durante le prime settimane e i mesi seguenti, nel vostro corpo saranno presenti, assieme ai vostri globuli rossi, anche quelli del donatore. Di conseguenza, in questo periodo il gruppo sanguigno non può essere determinato in modo univoco. Se necessario, riceverete una tessera dove figura che il vostro gruppo sanguigno è in transizione.
Questi cambiamenti devono essere presi in considerazione in caso di trasfusioni dopo il trapianto. Dopo alcuni mesi, di regola, saranno presenti nel sangue soltanto le cellule ematiche del donatore e il vostro gruppo sanguigno sarà quindi diventato quello del donatore.
4. Alcune informazioni di base sul trapianto di cellule staminali del sangue
Quando è necessario il trapianto di cellule staminali del sangue
Un trapianto di cellule staminali del sangue è necessario se soffrite di una grave disfunzione del sistema ematopoietico o del sistema immunitario, poiché offre la migliore speranza di guarigione. Occasionalmente può rivelarsi necessario un trapianto di cellule staminali anche in caso si soffra di un’altra malattia il cui decorso può essere influenzato positivamente rispettivamente guarita, grazie a nuove cellule staminali del sangue.
La maggior parte dei/delle pazienti è sottoposta a un trapianto di cellule staminali del sangue poiché soffre di leucemia mieloide acuta o leucemia linfatica acuta, una malattia che colpisce i globuli bianchi. I trapianti di cellule staminali del sangue vengono anche eseguiti per curare un gran numero di altre patologie. Durante un colloquio preparatorio il vostro medico discuterà con voi se il trapianto di cellule staminali del sangue è la soluzione più indicata.
Qual è lo scopo del trapianto allogenico di cellule staminali del sangue?
Il trapianto allogenico di cellule staminali del sangue consente di sostituire le cellule ematiche malate del vostro apparato circolatorio con le cellule del donatore che funzionano normalmente. Le cellule immunitarie del donatore o della donatrice possono inoltre aggredire le eventuali cellule malate rimaste nell’organismo.
Attenzione: il trapianto cambia soltanto il vostro sistema ematopoietico e non la vostra personalità.
Quante speranze di guarigione ho con il trapianto allogenico di cellule staminali del sangue?
Il trapianto allogenico di cellule staminali del sangue rappresenta per voi senz’altro la migliore possibilità di guarigione, poiché sostituisce le vostre cellule malate e distrutte dal pretrattamento con nuove cellule staminali del sangue sane. Queste ultime raggiungono, attraverso il flusso sanguigno, il midollo osseo, dove si insediano e ricominciano a formare quantitativi sufficienti di cellule ematiche sane. Una nuova produzione sanguigna funzionante e un nuovo sistema immunitario sano vanno a sostituire una produzione mancante o distrutta oppure un sistema immunitario insufficiente.
Come già accennato sopra, le cellule staminali del sangue trapiantate possono attaccare anche le rimanenti cellule ematiche malate, offrendo così un’ulteriore protezione fondamentale contro una recidiva. Questo effetto è chiamato effetto trapianto contro leucemia («graft-versus-leukemia»).
Quali tipi di trapianto di cellule staminali del sangue esistono?
Trapianto autologo
Il paziente riceve le proprie cellule staminali del sangue precedentemente prelevate.
Trapianto allogenico
Il paziente riceve cellule staminali del sangue provenienti da una persona famigliare o estranea.
Trapianto singenico
Il paziente riceve le cellule staminali del sangue del suo gemello monozigote.
Donatore apparentato / Donatrice apparentata
In questo caso vengono trapiantate le cellule staminali del sangue sane di un donatore famigliare, nella maggior parte dei casi un fratello o una sorella. La possibilità di trovare una persona con un profilo HLA compatibile tra fratelli e sorelle è del 25 %.
Quando i donatori sono apparentati si distingue tra:
- Fratelli con caratteristiche HLA identiche, compresi i gemelli eterozigoti, ovvero quando il fratello o la sorella hanno ereditato la stessa combinazione di caratteristiche HLA dei genitori.
- Parenti aploidentici, nei quali corrisponde solo la metà delle caratteristiche HLA ereditate, nella maggior parte dei casi i genitori o fratelli e sorelle.
- Gemelli omozigoti (singenici), ovvero fratelli e sorelle geneticamente identici.
Donatore non apparentato / Donatrice non apparentata
In questo caso vengono trapiantate cellule staminali sane del sangue di donatori o donatrici volontari che non fanno parte della famiglia del paziente. Si tratta di una soluzione che viene scelta quando non è stato trovato una persona compatibile in famiglia.
Viene quindi lanciata la ricerca di un donatore registrato volontario nelle banche dati interconnesse a livello mondiale, confrontando le tipizzazioni tissutali registrate con quella del paziente.
Cosa significa anonimato tra donatore e ricevente?
Un donatore non apparentato vi ha donato il midollo osseo o le cellule staminali del sangue periferiche e vorreste ringraziarlo per il suo gesto.
Come per la donazione di sangue, in Svizzera anche nel caso della donazione di cellule staminali del sangue il donatore e il ricevente non possono conoscersi. Questa regola è stata introdotta per la protezione personale di entrambi gli interessati.
Dal 1° aprile 2013 abbiamo tuttavia reso più elastica questa regola, consentendo una corrispondenza postale unica tra ricevente e donatore, per consentire loro di esprimere ringraziamenti e auguri di pronta guarigione.
Lo scambio della corrispondenza viene gestito dal registro svizzero di Swiss Blood Stem Cells (SBSC) di Trasfusione CRS Svizzera che garantisce l’anonimato del ricevente e del donatore. Ciò significa che nelle lettere non può essere comunicata alcuna informazione sul donatore o sul ricevente e che nessuno dei due può dare indicazioni sulla propria persona o mandare regali. Se desiderate scrivere al vostro donatore, il team del trapianto inoltrerà la vostra lettera a SBSC.
Cos’è il condizionamento e perché viene eseguito?
Il condizionamento è una terapia di preparazione che precede direttamente il trapianto di cellule staminali del sangue. Il condizionamento può avvenire secondo diversi schemi con diversi farmaci chemioterapici o un ciclo combinato di chemioterapia e radioterapia.
Il condizionamento ha due obiettivi importanti:
- Distruggere di nuovo il maggior numero possibile di cellule maligne ancora presenti.
- Opprimere il sistema immunitario in misura tale che non possa rigettare le cellule staminali del sangue trapiantate.
Con riferimento al condizionamento, che cosa significano «mieloablativo» e «riduttivo»?
Questi due termini descrivono l’efficacia del condizionamento preparatorio. «Mieloablativo» indica un condizionamento molto forte: questa fase preliminare viene utilizzata soprattutto sui giovani adulti, i bambini e i giovani affetti da malattie ematologiche maligne e consiste in una chemioterapia a base di diverse farmaci. Alla chemioterapia può aggiungersi una radioterapia total body (corpo intero).
«Riduttivo» indica una terapia preparatoria meno aggressiva che spesso non porta alla distruzione totale della produzione di midollo osseo. Questo tipo di condizionamento viene utilizzato prevalentemente sulle persone anziane e per determinate patologie.
Il prelievo delle cellule staminali del sangue e le loro fonti
Il concetto di «trapianto di midollo osseo» è noto a molte persone: si tratta di un termine utilizzato per spiegare che le cellule staminali del sangue destinate al trapianto provengono dal midollo osseo. Infatti, il prelievo del midollo osseo è stato a lungo l’unica possibilità per ottenere cellule staminali del sangue. Negli ultimi anni, tuttavia, si sono aggiunte nuove fonti, come ad esempio il sangue periferico e il sangue del cordone ombelicale. Oggi si parla pertanto di trapianto di cellule staminali del sangue e non più di trapianto del midollo osseo.
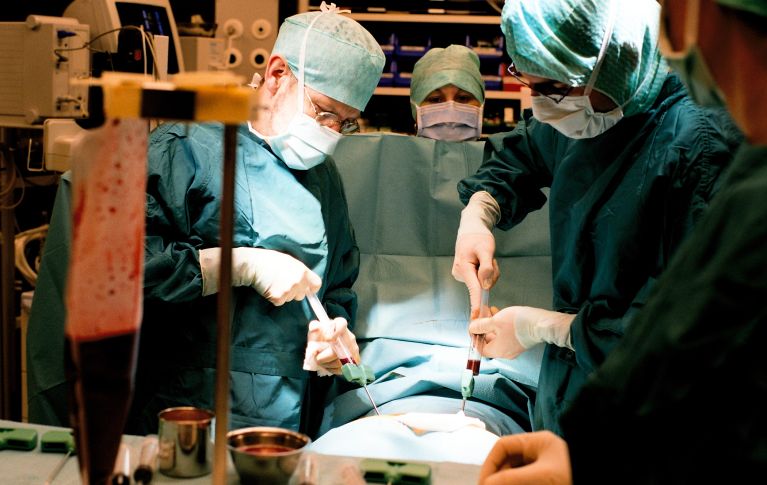
Il prelievo del midollo osseo
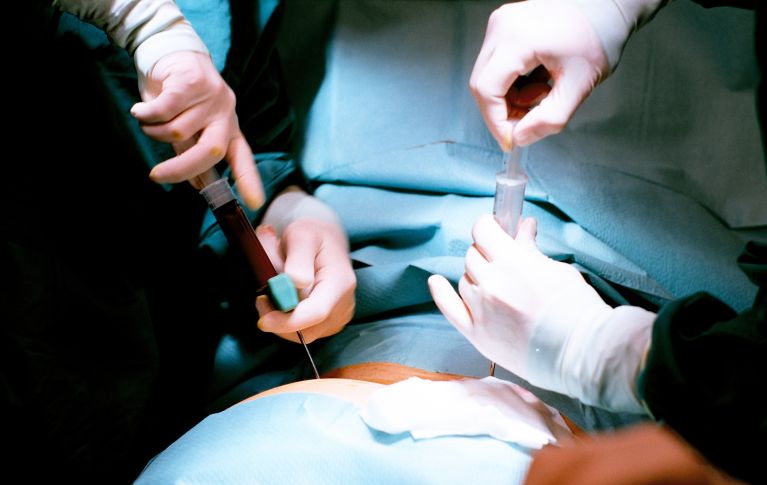
Nel caso di un prelievo di midollo osseo, una siringa preleva con diverse punzioni il midollo osseo dalla cresta iliaca. Il prelievo avviene in anestesia totale e richiede un ricovero ospedaliero di due o tre giorni.
Le cellule staminali del sangue periferico
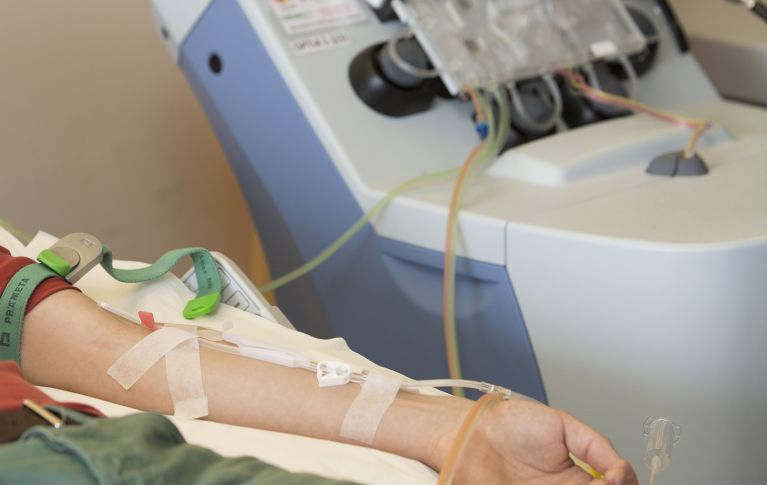
Il prelievo delle cellule staminali da sangue periferico viene generalmente eseguito in ambulatorio. Alcuni giorni prima del prelievo vengono somministrati al donatore o alla donatrice fattori di crescita per stimolare il midollo osseo a moltiplicare le cellule staminali del sangue e a farle entrare nella circolazione sanguigna. La donazione dura dalle tre alle sei ore.
Il sangue del donatore viene prelevato attraverso un catetere venoso e filtrato da un separatore di cellule. Qui le cellule staminali sono separate dal sangue e raccolte. Il resto del sangue torna di nuovo nel corpo attraverso un secondo catetere venoso. Si parla in questo caso di donazione mediante aferesi.
Le vene del braccio di alcune persone non sono idonee per raccogliere le cellule staminali del sangue. In questi casi è necessario posare un catetere venoso centrale, che può essere introdotto nel collo, sotto la clavicola o nell’inguine. Per la posa di questo tipo di catetere i donatori e donatrici vengono ricoverati in ospedale il giorno prima del prelievo.
La fonte speciale: il sangue del cordone ombelicale
Nel sangue del cordone ombelicale dei neonati si trova una grande quantità di cellule staminali ematopoietiche, le cosiddette cellule staminali del sangue del cordone ombelicale.
Previo espresso consenso dei genitori, dopo la nascita e il taglio del cordone ombelicale, queste cellule possono essere prelevate dalla placenta e dal cordone ombelicale. Si tratta di un prelievo che non implica alcun rischio per la mamma e il neonato. Le cellule staminali del sangue prelevate vengono congelate e depositate in forma anonima presso le banche del cordone ombelicale.
In quali casi viene privilegiato un determinato prodotto?
Spesso è molto difficile decidere quale fonte di cellule staminali del sangue scegliere per un/a paziente, poiché diversi fattori svolgono un ruolo importante. In qualsiasi caso teniamo conto della decisione del donatore circa il tipo di donazione delle cellule staminali del sangue a cui desidera sottoporsi.
Per un certo tipo di patologie prediligiamo determinate fonti di cellule staminali del sangue. In generale, però, va detto che le fonti di cellule staminali del sangue che presentano differenze minime tra di loro sono paragonabili e possono quindi essere utilizzate a seconda della disponibilità.
5. Come si svolge il trapianto allogenico di cellule staminali del sangue
Quali fasi prevede un trapianto?
Il trapianto di cellule staminali del sangue è composto da diverse fasi.
Nella fase di accertamento siete sottoposti a diversi esami per escludere eventuali rischi che potrebbero insorgere durante il trapianto. Procediamo con il trapianto soltanto quando tutti i risultati sono stati verificati.
In seguito inizia la fase di condizionamento, che consiste in una chemioterapia, completata talvolta da una radioterapia. Questa fase dura circa una settimana.
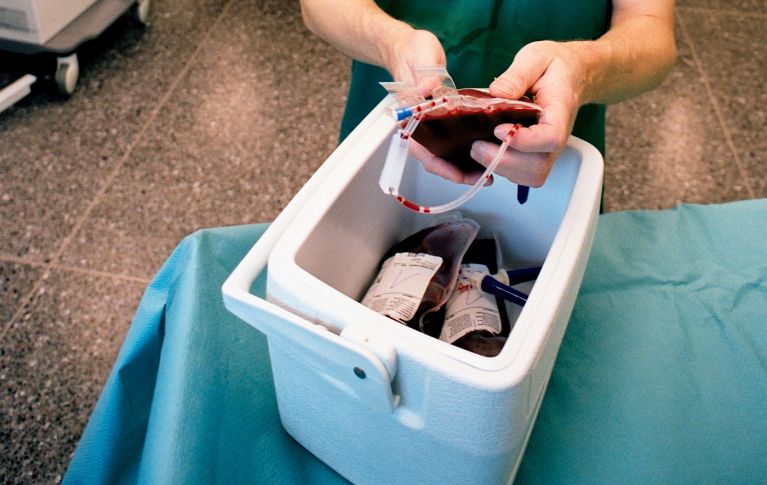
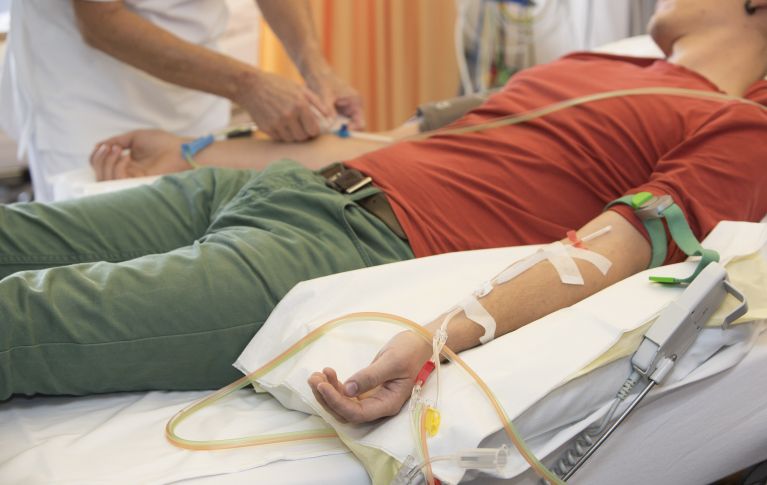
La fase successiva è il trapianto vero e proprio, che di regola dura da alcuni minuti a poche ore, durante le quali il paziente o la paziente riceve, mediante un’infusione endovenosa, cellule staminali del sangue (un po’ come in una trasfusione). Le cellule possono essere somministrate appena ottenute o se conservate congelate (criopreservazione) dopo lo scongelamento.
Anche il periodo posttrapianto si suddivide in varie parti. Le prime settimane corrispondono a una fase di aplasia, caratterizzata da una ridotta produzione dei componenti cellulari del sangue. Al termine di questa fase le cellule staminali del sangue del donatore iniziano finalmente a produrre un numero sufficiente di cellule ematiche che vi faranno stare meglio.
Tuttavia avrete bisogno di un po’ di tempo per riprendervi. Questa è la fase di recupero, che la maggior parte dei/delle pazienti può trascorrere a casa o in una clinica di riabilitazione.
Il trapianto non finisce però con le dimissioni dall’ospedale. Anche durante l’accompagnamento ambulatoriale possono verificarsi problemi e quindi è necessario che vi sottoponiate a controlli medici periodici (controlli periodici). Generalmente il trapianto delle cellule staminali del sangue può causare conseguenze indesiderate anche a lungo termine e pertanto andrebbe consultato periodicamente anche il team che si è occupato del trapianto.
Specchietto riassuntivo
Fase di accertamento
A cosa servono gli esami preliminari?
Prima di iniziare, dobbiamo assicurarci che non sussistano problemi di salute che possano nuocervi durante il trapianto. Occorre controllare nuovamente che siano rispettate le condizioni per un trapianto. Tutti i risultati saranno verificati dal medico specialista del trapianto.
Se un esame dovesse evidenziare qualcosa che potrebbe mettervi in pericolo durante il trapianto o cambiarne le condizioni, dobbiamo rimandarlo o, se occorre, cancellarlo. In tal caso, vi spiegheremo in dettaglio le ragioni della nostra decisione.
Quali esami vengono eseguiti?
Di regola ripercorriamo ancora una volta nei dettagli la vostra anamnesi in collaborazione con il vostro medico curante. Vi saranno inoltre prescritti i seguenti esami: tomografia computerizzata, ecocardiografia, test della funzione polmonare, esame del midollo osseo, un ulteriore ed esaustivo prelievo del sangue ed esame somatico generale. Tutti i pazienti sono inoltre sottoposti a test di depistaggio di malattie virali, inclusi l’AIDS (HIV) ed epatite.
A seconda delle malattie che avete già contratto possono essere necessari anche esami da parte di un oculista, un dentista, un ginecologo, un otorinolaringoiatra o altri specialisti. Questi esami possono essere eseguiti sia ambulatorialmente sia durante un ricovero in ospedale.
Posso visitare il reparto già durante gli accertamenti preliminari?
Nell’ambito degli accertamenti preliminari avete la possibilità di visitare il reparto e la camera. Poiché sarete probabilmente accompagnati dal personale infermieristico del reparto, avrete l’occasione per porre eventuali altre domande sullo svolgimento pratico del trapianto e sulla vostra degenza.
Cosa succede il giorno dell’ammissione in ospedale?
Sarete accompagnati al centro trapianti dove potrete ambientarvi nella struttura. Ricevete informazioni di vario genere, concernenti ad esempio la cura del corpo, l’alimentazione, la pulizia generale, le regole di condotta nell’unità di trapianto e il comportamento delle persone che giungono in visita.
Nei primi giorni vi sarà posato un catetere venoso centrale: in anestesia locale (nei bambini in anestesia generale) viene punta una grande vena situata sotto la clavicola con un ago cavo dentro il quale viene inserito un tubicino sottile di plastica. Talvolta la manovra non riesce, in tal caso il catetere viene posto in una vena all’altezza del collo. Alcuni centri utilizzano anche dei «PICC» (dall’inglese Peripherally Inserted Central Catheter) si tratta di cateteri venosi centrali a inserimento periferico. Vengono inseriti all’altezza del braccio e la loro punta è collocata in una vena del torace (vena cava superiore) in posizione centrale.
Questo tubicino rimane inserito per tutto il soggiorno in ospedale e, di regola, non deve essere sostituito. Esso permette di effettuare ulteriori prelievi di sangue per esami di laboratorio e somministrare farmaci, liquidi, sostanze nutritive e trasfusioni senza eseguire ogni volta una nuova puntura.
Fase di condizionamento
Il trattamento (chemioterapia) eseguito prima del trapianto vero e proprio ha lo scopo di sopprimere le cellule staminali malate. Al contempo va inibito anche il sistema immunitario, per far sì che il corpo accetti le cellule trapiantate. Al fine di ottenere i migliori risultati terapeutici si esegue un trattamento chemioterapico intensivo seguito alcune volte da una radioterapia total body (su tutto il corpo).
Esiste una grande varietà di trattamenti che il vostro medico può scegliere a seconda della malattia. Siccome il trattamento inibisce la formazione di qualsiasi tipo di nuove cellule (quindi non solo delle cellule malate), causa purtroppo anche effetti collaterali, sui quali torneremo più avanti.
Fase di trapianto
Generalmente quando si parla di trapianto, si pensa a un grande intervento chirurgico, eseguito in una sala operatoria. In realtà il trapianto di cellule staminali del sangue avviene nella camera del paziente e senza intervento chirurgico. Le cellule staminali del sangue si trovano in una sacca e sono somministrate, come in una trasfusione, attraverso il catetere venoso centrale. Il trapianto è di norma ben tollerato. Il paziente o la paziente non prova sensazioni particolari. Alcuni, tuttavia, possono sviluppare reazioni durante l’infusione, motivo per il quale uno specialista è presente durante l’intera durata dell’infusione delle cellule staminali del sangue.
Fase di aplasia
La fase di aplasia (ridotta produzione) dei componenti cellulari del sangue si verifica generalmente alcuni giorni dopo il trapianto e dura da una a tre settimane. Questo dipende tuttavia dal condizionamento che avete ricevuto prima del trapianto. Durante questo periodo il rischio di infezione è elevato e solitamente occorrono infusioni di emoderivati. Il paziente è tenuto sotto stretto controllo, con esami del sangue quotidiani, per poter reagire con rapidità in caso di alterazioni.
Spesso in questa fase insorgono dolori alla deglutizione (mucosite) e per qualche giorno non sarete in grado di nutrirvi da soli. Per questa ragione vi saranno somministrate sostanze nutritive artificiali in vena, assieme ad antidolorifici.
Fase di recupero
All’aplasia subentra la fase di recupero. In questo periodo dovrete riprendere le vostre forze e prepararvi nel miglior modo per il ritorno a casa. Occorrerà quindi assumere tutti i farmaci necessari, sotto forma di compresse, e mangiare a sufficienza. Non appena vi sarete sufficientemente ripresi, potrete lasciare il reparto e tornare a casa. Ad alcuni pazienti si raccomanda di seguire ancora un ricovero in una clinica di riabilitazione. In tal caso, ne discuteremo con voi durante il vostro ricovero.
6. Aspetti pratici del trapianto allogenico di cellule staminali del sangue
Il presente capitolo dovrebbe essere letto attentamente poiché contiene informazioni importanti per i pazienti e le pazienti. Rispetto ai capitoli precedenti, piuttosto teorici, riguarda molti aspetti pratici del trapianto di cellule staminali del sangue. Vuole essere uno strumento di aiuto e supporto per voi e per i vostri famigliari. Tratta importanti aspetti pratici della fase ospedaliera e di quella ambulatoriale.
6.1. Isolamento
Perché è necessario essere posti in isolamento?
Durante la visita al centro di trapianto vi chiederete perché il trapianto deve essere eseguito seguendo misure di isolamento così rigorose. Il motivo è che, durante la fase di trapianto, le difese immunitarie del corpo non possono svolgere la loro funzione per molte settimane. Il centro trapianti attraverso specifici accorgimenti è isolato dal resto dell’ospedale, questo permette di limitare rischi di infezioni.
Tutti i pazienti e le pazienti hanno a disposizione una stanza singola particolare che permette di ridurre il rischio di infezioni durante la degenza. Tuttavia, anche con le migliori misure di isolamento, il rischio non può essere completamente eliminato, poiché spesso le infezioni sono provocate da germi presenti sulla pelle o nel tratto intestinale.
Inoltre le misure di isolamento evitano allo stesso tempo la trasmissione di germi da una persona all’altra. Questa diffusione può rappresentare per i/le pazienti un problema serio, soprattutto se si tratta di germi resistenti agli antibiotici.
Non sono necessarie condizioni di isolamento rigido di tutto il periodo di degenza, ma solo durante il periodo di aplasia che rappresenta la fase più a rischio. Conclusa questa fase, potrete essere trasferiti in un reparto normale, prima di essere dimessi.
Quali misure di protezione saranno adottate?
Le fonti di infezione sono molteplici: aria, acqua, alimenti, pazienti, personale e visitatori. Persino i batteri e i funghi, che non sarebbero nocivi per le persone sane, potrebbero diventare pericolosi per voi. Per sicurezza dunque, gli accessi all’unità di isolamento sono chiusi. Anche le porte della camera del paziente sono chiuse e le finestre del centro di trapianto sono sigillate.
I fiori e le piante sono spesso portatori di infezioni e pertanto sono severamente vietati nel reparto trapianti.
Si può uscire dall’unità di isolamento?
Durante la fase di isolamento, per vostra protezione non potete uscire dalla camera. Potrete lasciarla solo se per motivi tecnici non è possibile svolgervi un esame. In tal caso dovrete indossare una mascherina e un camice. Dopo essere usciti dall’unità, dovrete disinfettarvi le mani.
Quali effetti personali si possono portare in camera?
Durante la degenza potete portare con voi molti oggetti a cui tenete particolarmente. Potete continuare a dedicarvi ai vostri hobby, seppure con qualche limitazione. Vi preghiamo di informarvi in merito alle disposizioni in vigore nel vostro centro di trapianto in relazione agli oggetti che desiderate portare con voi nella camera di isolamento.
Abbigliamento
Nel limite del possibile è consentito indossare i propri abiti (pigiama, vestaglia, biancheria intima, pantofole, tuta, tshirt, vestiti, ecc.). Tutti i vestiti devono essere freschi di bucato.
Intrattenimento
Durante la degenza potete portare con voi oggetti quali libri, riviste, giornali, quadri, foto, computer portatili, apparecchi per ascoltare musica. Il centro di trapianto ha in dotazione apparecchi per ascoltare musica, televisori e alcuni libri. Fatevi consigliare dal team dell’unità.
In che modo ci si può preparare all’isolamento? Quali attività e passatempi sono consentiti?
Attività creative
Incoraggiamo le attività creative (ad es. suonare, lavorare a maglia, fare bricolage e fotografia). Queste attività però non devono arrecare disturbo agli altri.
Intrattenimento
Approfittate della possibilità di ascoltare la radio o di guardare la televisione.
Potete utilizzare il vostro computer portatile (è disponibile la connessione a Internet). Ogni camera è inoltre dotata di telefono.
Giochi e sport
L’attività fisica aiuta a compensare la mancanza di movimento e la perdita di forze dovute all’isolamento.
Potete anche giocare (da soli o con i visitatori o le visitatrici), ad esempio a carte, a scacchi, fare giochi da tavolo o puzzle.
6.2. Autodeterminazione – Autonomia
Molti pazienti vivono la notizia della loro diagnosi come un triste evento inaspettato. Di colpo nulla è più come prima.
La maggior parte di essi, e dei genitori dei giovani pazienti, subito dopo lo shock iniziale realizza che esiste una possibilità di guarigione o di agire positivamente sulla malattia. Quindi opta per questa terapia e accetta la dura sfida che il trattamento implica.
Una volta decisa la terapia e cominciato il trattamento, spesso il vostro potere decisionale è relativamente limitato. Molte persone considerano piuttosto spiacevole questa perdita di controllo. Nel limite del possibile, cerchiamo di lasciarvi il massimo margine di autodeterminazione e autonomia.
Per molti aspetti, come ad esempio l’igiene personale, l’assunzione di farmaci e anche il riconoscimento di determinati sintomi fisici, è necessario che collaboriate attivamente. In questo modo potete apportare un contributo essenziale per il buon esito dell’intera terapia e, possibilmente, conservare la vostra indipendenza. Grazie al vostro contributo il periodo di isolamento potrà trascorrere più rapidamente e nel migliore dei modi.
Di seguito vi spieghiamo come potete aiutarci durante il vostro isolamento.
6.3. Assunzione dei farmaci
I farmaci associati alla terapia sono fondamentali per il successo del trapianto di cellule staminali del sangue. La loro assunzione puntuale è importante e per questo vi preghiamo di collaborare attivamente.
Come può ottimizzare l’effetto dell’assunzione dei farmaci?
- Cercate di assumere tutti i farmaci prescritti seguendo accuratamente lo schema che vi verrà consegnato e del quale discuteremo insieme dettagliatamente.
- Per poter seguire correttamente anche a domicilio la posologia prescritta, potrete avvalervi dell’uso di un dispensatore chi vi aiuterà a rispettare l’ordine di assunzione dei farmaci. Siamo consapevoli che l’assunzione di un numero importante di farmaci possa rappresentare un aspetto molto impegnativo. Vi preghiamo quindi di informarci se avete difficoltà nel assumere qualcuno dei medicinali prescritti. Sarà nostra premura consigliarvi a riguardo o sostituire il farmaco.
- Vi preghiamo di informarci se avvertite effetti collaterali legati a un farmaco o se credete che quest’ultimo non procuri l’effetto desiderato.
6.4. Attività fisica
L’attività fisica è pericolosa dopo il trapianto?
No, l’attività fisica durante il trapianto e nella fase successiva non è pericolosa. Anzi, spesso può procurare dei benefici aiutandovi a recuperare le forze e la condizione fisica. Tuttavia, non dovete sottoporvi a sforzi eccessivi ma iniziare gradualmente. Concedetevi anche qualche periodo di riposo, altrettanto importante per il vostro corpo. Alcuni suggerimenti:
- Prendetevi l’impegno di effettuare ogni giorno un po’ di attività fisica.
- Chiedete consigli ai fisioterapisti che saranno lieti di mostrarvi alcuni esercizi da svolgere individualmente.
- Partecipate attivamente alla fisioterapia.
- Evitate di rimanere a letto tutto il giorno.
- Nonostante la febbre, la stanchezza e l’apatia, cercate di alzarvi dal letto più volte al giorno.
- Cercate di consumare ogni pasto al tavolo, in modo da stimolare la circolazione sanguigna.
- Potete allenare alcuni muscoli anche rimanendo a letto. Chiedete al fisioterapista di mostrarvi gli esercizi indicati.
- Nel caso abbiate un numero esiguo di piastrine (trombocitopenia) è più alta la probabilità di emorragie, non dovete per questo rinunciare all’attività fisica. Concordate con i fisioterapisti gli esercizi indicati.
- Sfruttate ogni opportunità per svagarvi e differenziare la vostra attività fisica.
- Le attività svolte con parenti e amici vi possono permettere di distrarvi dagli effetti collaterali.
6.5. Domande, paure e contraddizioni
È importante che, durante le visite con il medico e il personale curante, comunichiate le vostre osservazioni e paure. Spesso è utile annotarsi le domande.
Durante il trapianto di cellule staminali del sangue riceverete numerose informazioni da diverse persone. Siamo consapevoli del fatto che, trattandosi di un team di cura composto da molte persone, si potrebbero ricevere informazioni contraddittorie a causa di estemporanee modifiche dello stato clinico e relativi cambiamenti nella terapia. Comunicate queste contraddizioni ai medici e al personale infermieristico, vi daranno le necessarie spiegazioni a riguardo.
Durante la degenza la terapia potrebbe subire importanti cambiamenti, a volte anche molto repentini. Sarete confrontati con molteplici trattamenti: infusioni endovenose, farmaci per via orale, ecc. Sarete in contatto con molte persone del nostro team di cura che vi forniranno molte informazioni e con cui discuterete azioni da intraprendere per eventuali esami clinici.
Tutto ciò potrebbe dar adito a confusione, insicurezze e paure. Saranno a vostra disposizione psicologi, assistenti sociali, guide spirituali e gruppi di autoaiuto. Saremo lieti di indicarvi i loro contatti.
6.6. Sintomi fisici
Come ci si comporta se c’è qualcosa che non va?
Il trattamento della vostra malattia è particolarmente impegnativo per tutte le persone coinvolte. Buona parte della terapia e del trattamento viene svolta dal team di cura del centro di trapianto.
Il vostro contributo riveste particolare importanza:
- Informateci subito se non vi sentite bene o se avete notato qualche cambiamento. Questo vale anche per i genitori nel caso in cui dovessero osservare cambiamenti nei figli in cura.
- Comunicateci tempestivamente se avete preoccupazioni, pensieri o paure e timori sul vostro stato di salute.
- Fateci sapere se non vi è chiaro qualcosa o se non siete d’accordo con una decisione presa. Il vostro riscontro è prezioso!
A quali cambiamenti devo prestare particolare attenzione?
Rivolgetevi a noi nel caso in cui osserviate o avvertiate nuovi sintomi, disturbi sconosciuti o cambiamenti fisici. È fondamentale che ci comunichiate la comparsa dei seguenti sintomi:
- Nausea e vomito
- Brividi o sudorazione
- Febbre
- Alterazioni cutanee
- Alterazioni nella defecazione o nella minzione
- Vertigini o tachicardia
- Emorragie
- Difficoltà respiratorie
- Cadute o ferite
6.7. Nausea e vomito
Cosa si può fare in caso di nausea e vomito?
- Con il termine nausea si intende quella sensazione di malessere in cui la persona avverte il bisogno di rimettere. La nausea può insorgere con o senza vomito. Questi disturbi sono frequenti durante il condizionamento, ma anche dopo il trapianto.
- Informate il personale infermieristico già ai primissimi segnali di malessere. Nausea e vomito cominciano con un lieve disturbo allo stomaco.
- Nella maggior parte dei casi nausea e vomito possono essere trattati facilmente con farmaci. Perciò è necessario collaborare con il team di cura e informarlo riguardo all’entità del senso di nausea. A questo proposito possono aiutare le esperienze fatte durante i precedenti cicli di chemioterapia.
- Il dosaggio dei farmaci viene adeguato alle vostre necessità quotidianamente.
- I farmaci contro la nausea e il vomito possono avere effetti collaterali come stanchezza, stordimento, confusione, secchezza della bocca o mal di testa.
- Esercizi di rilassamento, viaggi mentali guidati, agopuntura o altri metodi possono risultare efficaci per contenere nausea e vomito.
- Eventuali tecniche alternative di solito sono efficaci solo se abbinate alla terapia medicamentosa, e se il paziente crede nella loro efficacia.
Come posso descrivere l’entità dei sintomi?
Effetti collaterali quali nausea/vomito, ansia/tensione e dolori insorgono piuttosto frequentemente quando si effettua un trapianto. Essi sono quasi sempre controllabili con i farmaci. Per trovare il giusto dosaggio dei farmaci più efficaci, è importante riuscire a valutare l’entità dei problemi insorti. Questa valutazione avviene attraverso una scala specifica di autovalutazione, la cosiddetta scala visiva analogica (VAS). Grazie a questa scala potete indicare l’entità del sintomo usando un valore da 0 a 10. In base ai valori indicati, possiamo riconoscere come si sviluppa la vostra sensibilità e quali effetti hanno le nostre misure.
6.8. Confusione
Cosa significa confusione?
Confusione significa perdita del senso dell’orientamento e della lucidità mentale. Lo stato di confusione mentale acuta è anche noto come delirio. Il delirio dura solitamente qualche ora o un paio di giorni, ma risulta comunque molto angosciante sia per i/le pazienti, sia per i famigliari. In caso di trapianto di cellule staminali del sangue, possono verificarsi stati di confusione mentale, ma fortunatamente solo di rado.
In che modo può nascere la confusione?
Lo stato di confusione può essere causato da numerosi fattori. Conseguenze della malattia, effetti collaterali dei medicamenti, febbre alta e stress possono essere alcune delle cause, ma nella maggior parte dei casi si tratta di una combinazione di diversi fattori. Purtroppo non sempre si riesce a identificarne la causa con certezza.
Lo stato di confusione mentale è solitamente di breve durata e dopo qualche giorno la situazione si normalizza. Tuttavia, durante il periodo di confusione i/le pazienti hanno bisogno di aiuto e a volte devono essere calmati con medicamenti.
Cosa si può notare?
I cambiamenti nella vostra lucidità e stato di coscienza o quelli dei vostri figli possono essere più o meno limitati.
A volte, prima del vero e proprio delirio, potete notare un’alterazione dello stato di coscienza, del pensiero o dell’orientamento. Ecco alcuni esempi:
- Vi sentite irrequieti e nervosi.
- Non ricordate la data o il giorno della settimana.
- Vedete, sentite o avvertite cose che in realtà non esistono.
- Pensate di essere in un luogo diverso da quello in cui siete.
- Non riuscite a seguire il filo del discorso e date risposte incoerenti.
- Vi addormentate durante la conversazione.
- Spesso siete distratti da stimoli circostanti.
- Non riuscite a elaborare una frase di senso compiuto.
- Avete alterazioni della memoria a breve e a lungo termine.
- Il ritmo sonno-veglia è alterato.
- Non riuscite a pianificare le vostre azioni abituali.
Cosa può fare come paziente/genitore?
- Comunicate subito al medico o al personale infermieristico qualsiasi segnale di cambiamento, anche minimo.
- Distribuite nella vostra camera alcuni effetti personali che vi aiutino ad orientarvi. Appendete, ad esempio, un calendario, delle immagini e foto.
- Portare sempre con voi un orologio e gli oggetti che vi sono cari.
- Cercate di tenervi occupati e di stimolare la mente (ad esempio con lettura, giochi di carte, cruciverba e Sudoku).
- Effettuate attività fisica in accordo con il personale infermieristico o il vostro medico.
Cosa possiamo fare noi?
- Noi ci preoccupiamo della vostra sicurezza, ad esempio il personale infermieristico rimarrà con voi se non vi sentite bene o siete preoccupati.
- Programmiamo con voi la vostra routine quotidiana.
- Vi forniamo completo sostegno in tutte le vostre attività.
- Effettuiamo un monitoraggio continuo del vostro stato.
- Valutiamo costantemente il rischio di ferite (rischio di caduta, ecc.) e mettiamo in atto le misure adeguate per evitarle.
- Vi forniamo medicamenti mirati per curare il delirio.
6.9. Cura del corpo
Durante e dopo il trapianto, la cura del corpo è estremamente importante e per questo vi preghiamo di avere una certa costanza. Durante l’igiene personale dovreste osservare la vostra pelle e comunicare le vostre osservazioni al team di trapianto.
Le regole per l’igiene personale durante e dopo la degenza differiscono di poco e vengono spiegate congiuntamente qui di seguito.
Solitamente il personale infermieristico si occupa della cura del corpo dei bambini durante la degenza, mentre i genitori se ne occupano a casa.
A cosa si deve badare nella cura del corpo?
Igiene personale o doccia
Lavatevi o fate una doccia una volta al giorno con il sapone liquido in dotazione. Applicate poi su tutto il corpo una crema idratante. Il sapone può seccare la pelle e la pelle secca è più permeabile ai germi.
Igiene orale
Una buona igiene orale è fondamentale. Lavatevi i denti e fate i gargarismi utilizzando i collutori messi a disposizione. Il personale infermieristico si occupa dell’igiene orale dei bambini.
Igiene dentale
È importante una buona igiene dentale.
- Lavatevi bene i denti dopo ogni pasto o di mattina, pomeriggio e sera usando uno spazzolino con setole morbide.
- Durante l’aplasia non dovreste utilizzare il filo interdentale o lo stuzzicadenti poiché potreste lesionare la mucosa orale.
- Evitate di usare un dentifricio che faccia troppa schiuma, poiché potrebbe provocarvi un senso di nausea.
Naso
Se vi capita spesso di avere crosticine nel naso e se soffrite di secchezza della mucosa nasale, utilizzate regolarmente una pomata specifica. Evitate di togliere le croste e di soffiarvi il naso troppo forte. Potreste provocare sanguinamenti dal naso.
Capelli
- A seconda dell’intensità del condizionamento, la terapia può far perdere i capelli. Finché non ricrescono potrete indossare temporaneamente una parrucca. Per fare in modo che la parrucca assomigli il più possibile ai vostri capelli, è necessario ordinarla già prima che cadano. Vi consigliamo quindi di prendere appuntamento dal parrucchiere prima di perdere i capelli. Egli potrà farsi un’idea dei vostri capelli naturali. I centri di trapianto spesso offrono un servizio specializzato. Saremo lieti di aiutarvi a fissare un appuntamento.
- Potete inoltre indossare un foulard, un cappello o un «turbante».
- Vi consigliamo di scegliere un taglio corto prima del trapianto, più comodo durante la caduta dei capelli. Ovviamente sta a voi decidere.
Rasatura
Vi preghiamo di radervi con un rasoio elettrico. Evitate la rasatura con lamette in modo da scongiurare il rischio di ferite.
Manicure
Per evitare il rischio di ferite, chiedete a qualcuno di farvi la manicure.
Cosmesi
L’utilizzo di cosmetici potrebbe irritare la pelle, sarebbe dunque meglio evitarli.
A cosa si deve prestare attenzione quando ci si lavano le mani?
È molto importante lavarsi bene le mani per la prevenzione di infezioni. Bagnate abbondantemente le mani con l’acqua e insaponatele accuratamente. Sciacquatele poi con acqua corrente e asciugatele bene.
Infine disinfettatele a fondo con un disinfettante.
Inumidite le mani asciutte con due dosi di disinfettante. Distribuite uniformemente il liquido, anche tra le dita, i polpastrelli e il dorso, fino a quando le mani non saranno completamente asciutte.
Quando si devono lavare le mani?
Le mani devono essere lavate nelle seguenti situazioni:
- Dopo essere stati alla toilette
- Prima e dopo aver cucinato
- Dopo aver fatto giardinaggio o aver toccato piante o terra
- Dopo aver accarezzato animali
- Dopo aver cambiato pannolini
- Dopo aver toccato oggetti che possono essere entrati in contatto con urina o feci (ad esempio i vestiti quando fate il bucato)
6.10. Febbre e infezioni
Cosa si deve fare in caso di febbre, brividi o malessere?
La febbre e i brividi o un generale peggioramento delle vostre condizioni di salute sono segnali di allarme che il vostro corpo emette e indicano che potrebbe essere in corso un’infezione. Sono, quindi segnali che vanno presi assolutamente sul serio. Al verificarsi di questi sintomi, mettetevi subito in contatto con il centro di trapianto. Spesso in questi casi è richiesta una terapia con antibiotici. Non esitate a chiamare durante la notte o nel fine settimana perché, dopo un trapianto, le infezioni devono essere curate il più in fretta possibile.
Cosa si può fare per evitare le infezioni?
Per evitare le infezioni, è necessaria la vostra collaborazione sia durante la degenza, sia a casa. In generale, occorre attenersi alle istruzioni di igiene descritte nel capitolo precedente.
A casa alcuni semplici accorgimenti possono aiutare a evitare le infezioni:
Profilassi per le infezioni
È necessario assumere farmaci per prevenire le infezioni, attenendosi scrupolosamente alla prescrizione medica, anche se ciò comporta l’assunzione di ulteriori compresse.
Dopo il trapianto misureremo regolarmente la quantità di anticorpi presente nel sangue. Gli anticorpi rappresentano le difese normalmente prodotte dal nostro sistema immunitario. Nel caso in cui i valori siano troppo bassi, provvederemo a ripristinarli con un’infusione di anticorpi umani (immunoglobuline) per via endovenosa.
A domicilio
In genere, dopo la dimissione, potete tornare a vivere a casa vostra, seppur adottando alcuni accorgimenti:
- La polvere contiene funghi e batteri. Pertanto cercate di ridurla al massimo. Vi consigliamo di rimuoverla frequentemente con uno straccio bagnato.
- I lavori di ristrutturazione producono polvere, che spesso contiene funghi. Pertanto non dovreste programmare lavori di ristrutturazione a casa vostra nel periodo successivo al trapianto.
Giardino
Anche in giardino sono presenti funghi e batteri, soprattutto nella terra e sulle piante. Non dovete evitare completamente il giardino, anzi potete trascorrervi del tempo.
- Evitate però i lavori di giardinaggio (e di compostaggio) finché assumete immunosoppressori poiché siete esposti a un rischio elevato di contrarre infezioni micotiche.
- In ogni caso, durante il giardinaggio, dovreste indossare i guanti.
- Quando siete in giardino, dovreste proteggervi sempre dal sole.
- Dopo essere stati in giardino, dovreste lavarvi le mani.
Cucina
- Le mani andrebbero lavate sempre prima e dopo aver cucinato.
- Tutti gli utensili di cucina dovrebbero essere lavati accuratamente.
- Tutti gli alimenti andrebbero conservati in un luogo sicuro e pulito.
- Non si dovrebbero mangiare alimenti già scaduti.
Famiglia e bambini
- Solitamente i contatti con i famigliari non rappresentano particolari problemi.
- Da novembre ad aprile, i bambini piccoli possono essere portatori di germi delle vie respiratorie. Un semplice striscio dal pediatra può fugare ogni dubbio. Se l’infezione è confermata, occorre adottare misure preventive e trattamenti, a seconda delle condizioni del sistema immunitario.
- Tutti i famigliari che vivono insieme o con cui si hanno contatti frequenti dovrebbero vaccinarsi contro l’influenza durante i mesi invernali. In questo modo si proteggono i/le pazienti.
Animali
- Non andate mai allo zoo (pericolo di infezioni micotiche).
- Dopo un trapianto gli animali domestici sono generalmente permessi.
- Occorre evitare il contatto orale.
- Le mani vanno lavate accuratamente dopo aver toccato gli animali.
Mascherina
- Durante la prima fase successiva al trapianto, soprattutto finché assumete farmaci immunosoppressori, indossate sempre una mascherina all’interno dell’ospedale o nei luoghi affollati (ad es. in tram, nei negozi, al cinema, ecc.) per proteggervi dal rischio di contagio. In un secondo tempo potete evitare di portarla, ma dovete prima parlarne con il personale curante. L’utilizzo della mascherina potrebbe protrarsi a seconda della situazione epidemiologica relativa ai virus.
- Evitate il più possibile i luoghi affollati.
- A casa, nella propria camera e all’aperto l’utilizzo della mascherina è facoltativo.
6.11. Immunodeficienza
In genere la durata dell’immunodeficienza dipende dal tipo di trapianto, dall’eventuale GvHD (vedi capitolo 7) e dalla durata della terapia immunosoppressiva. In merito alla durata precisa dell’immunodeficienza non vi sono regole specifiche. L’immunodeficienza dopo un trapianto di cellule staminali del sangue può durare un anno o più. Un sistema immunitario indebolito aumenta il rischio di infezioni, che possono essere provocate da batteri, virus o funghi.
È possibile che anche uno o due anni dopo il trapianto il sistema immunitario non si sia rigenerato completamente. Una possibile causa è la necessità di continuare ad assumere farmaci contro la GvHD (malattia da trapianto contro l’ospite), poiché i pazienti e le pazienti con una GvHD hanno il sistema immunitario debilitato.
6.12. Stanchezza e difficoltà di concentrazione
Lo stress fisico e psichico derivante da un trapianto può influire sulla vostra efficienza. Nell’anno successivo al trapianto si avvertono spesso problemi di stanchezza e difficoltà di concentrazione.
Per fortuna si tratta di fenomeni passeggeri che regrediscono con il tempo. Esistono comunque alcune strategie per affrontare questi due problemi. Il vostro team di cura sarà lieto di cercare con voi delle strategie per superare le difficoltà quotidiane.
6.13. Alimentazione
A cosa devo fare attenzione durante la degenza?
Durante la degenza sono frequenti nausea, mancanza di appetito e infiammazioni alla mucosa orale. Spesso i/le pazienti non sono dunque in grado di assumere alimenti a sufficienza. L’aumento della mancanza di appetito di solito si verifica nel corso della prima e della seconda settimana di degenza. A quel punto inizieremo ad alimentarvi per via endovenosa (nutrizione parenterale) per garantirvi i nutrienti, le vitamine e gli oligoelementi necessari.
Nel corso della degenza cercheremo di ripristinare la normale alimentazione in modo tale che riusciate ad assumere la giusta quantità di calorie anche da soli. Sovente questo risulta difficile e ci vuole da qualche giorno fino ad alcune settimane prima di riuscirvi.
Anche se l’appetito dovesse mancare è necessario «imparare» ad assumere di nuovo la giusta quantità di calorie, perché solo a quel punto possiamo dimettervi. Durante l’intero periodo di degenza un team di consulenza alimentare rimane a vostra completa disposizione, per decidere assieme le diverse opzioni e i menu.
Di seguito sono elencati alcuni punti importanti:
- Batteri e funghi si trovano soprattutto negli alimenti crudi. A causa delle ridotte difese dovreste assumere solo cibi preparati nella cucina dell’ospedale o alimenti industriali selezionati.
- Sono concessi anche tutti gli altri alimenti cotti o con un contenuto ridotto di germi (ad es. pastorizzati) e prodotti industriali selezionati e confezionati, come ad esempio bastoncini salati, cioccolato senza noci.
- Sono vietati
- Frutta a guscio
- Frutta non sbucciata
- Alimenti crudi (insalata, ecc.)
- Funghi crudi
Queste limitazioni vanno rispettate finché le difese del vostro organismo non saranno ristabilite. Se durante il trattamento non riuscirete a mangiare, sarete alimentati attraverso una specifica soluzione somministrata per via endovenosa (nutrizione parenterale).
In questi casi, se l’assunzione di alimenti solidi è limitata e non soddisfa più il fabbisogno, si potranno utilizzare alimenti liquidi e altri integratori alimentari ricchi di nutrienti e di vitamine.
Nota bene:
- Non utilizzate confezioni famiglia.
- Consumate in giornata le confezioni aperte.
- I visitatori possono portare solo piccole confezioni di determinati alimenti, imballati.
- È consentita solo l’acqua minerale gasata, da consumare in giornata una volta aperta.
- Anche le altre bevande (ad es. acqua per il tè, succhi di frutta, soft drink) devono essere consumate in giornata una volta aperte.
Perché sorgono i problemi di alimentazione?
La vostra malattia e le terapie possono alterare il sapore di cibi e bevande per svariati motivi:
- Infiammazioni dolorose della mucosa orale
- Alterazione del gusto provocata da chemioterapia/radioterapia
- Nausea e vomito
- Scelta limitata di alimenti (poveri di germi)
Gli integratori alimentari possono aiutare?
Un regime alimentare insufficiente può essere integrato con alimenti liquidi disponibili in vari gusti. Potete scegliere prodotti proteici e/o ricchi di calorie, integratori leggermente acidi simili allo yogurt e bevande a base di frutta. Tutti questi integratori alimentari sono arricchiti con vitamine e minerali. Inoltre bevande e zuppe possono essere arricchiti con carboidrati o proteine.
I pasti principali possono essere integrati con piccoli spuntini. Un’alimentazione bilanciata è fondamentale per la vostra guarigione, non esitate a chiederci consigli.
Come già accentato precedentemente, se necessario, possiamo somministrarvi, tramite infusione, una soluzione nutritiva completa (nutrizione parenterale), attraverso il catetere venoso centrale. Potete così trascorrere più tempo senza dover assumere cibi solidi.
6.14. Sessualità e desiderio di paternità/maternità
Problemi sessuali
Molti pazienti dopo il trapianto descrivono problemi sessuali come calo del desiderio, disfunzioni erettili o dolore durante i rapporti. Questi problemi vanno affrontati con il medico per trovare un trattamento ottimale.
È possibile avere figli dopo il trapianto?
Negli uomini spesso la produzione di spermatozoi si arresta completamente. La vita sessuale non subisce alterazioni (sensibilità al piacere, prestanza ed eiaculazione rimangono invariate), ma viene meno la capacità riproduttiva.
Prima del trapianto si può costituire una riserva «di fertilità», ovvero si possono prelevare e congelare gli spermatozoi derivanti da una o più eiaculazioni. Si potrà così ottenere una gravidanza tramite fecondazione artificiale anche a diversi anni di distanza. Questo a condizione che vi siano sufficienti spermatozoi attivi, a volte nei pazienti affetti da leucemia la quantità può essere insufficiente a causa dei trattamenti a cui sono stati sottoposti in precedenza.
La copertura dei costi della congelazione e la conservazione dello sperma non viene presa a carico da tutte le casse malati. Dovrete quindi sostenere dei lievi costi annuali, per la loro conservazione. Prima del trapianto vi preghiamo di rivolgervi tempestivamente al vostro medico curante per ottenere informazioni su questi aspetti, le persone da contattare e i costi derivanti.
Nelle donne la chemioterapia o l’irradiazione corporea totale provocano quasi sempre l’arresto della produzione ovarica che causa sterilità. Ad eccezione di casi molto rari, non è quindi più possibile una gravidanza. Attraverso il congelamento degli ovuli o del tessuto ovarico, anche per le donne si può provare a costituire una riserva «di fertilità». A differenza degli uomini, per le donne la formazione di una riserva comporta un maggiore impegno (sia in termini di costi che di tempo) e le possibilità di successo risultano ancora molto basse. Chiedete consiglio a uno specialista del vostro centro.
Siccome le ovaie producono gli ormoni sessuali femminili, dopo il trapianto vengono a mancare gli estrogeni, come avviene naturalmente durante la menopausa. Alle donne giovani si consiglia di ricorrere all’integrazione ormonale, ad esempio sotto forma di pillola anticoncezionale o di cerotti ormonali, per evitare la distruzione precoce della riserva di calcio nelle ossa (osteoporosi) o la prematura calcificazione dei vasi sanguigni (arteriosclerosi). Spesso la mancanza di ormoni provoca secchezza vaginale, che può ripercuotersi negativamente sulla vita sessuale. A questo proposito il vostro ginecologo può fornirvi utili consigli. Non esitate a chiedere aiuto anche al vostro centro di trapianto.
Dopo il trapianto non si devono più utilizzare anticoncezionali?
Sebbene nella maggior parte delle pazienti non sia più possibile una gravidanza o una fecondazione dopo il trapianto di cellule staminali del sangue, dovete utilizzare un anticoncezionale se non desiderate avere figli. Questo perché, in rari casi, pazienti che hanno subito un trapianto allogenico e sono state sottoposte a un condizionamento ridotto potrebbero rimanere incinte.
6.15. Controlli successivi
Nei primi mesi successivi alla dimissione dovrete sottoporvi a controlli periodici. Solitamente se ne effettuano 2–3 a settimana, per controllare il sangue e sottoporsi a indagini cliniche correlate di visite mediche. Nei casi che lo richiedono si possono prevedere anche eventuali terapie ambulatoriali.
Ciò comporta un notevole impegno in termini di tempo nella fase immediatamente successiva al trapianto.
In seguito i controlli diventano via via meno frequenti. Un trapianto significa tuttavia essere legati per tutta la vita dall’assistenza medica. Anche negli anni successivi al trapianto, almeno una volta all’anno è previsto un controllo clinico, per individuare eventuali complicazioni tardive.
6.16. Informazioni per i famigliari e i visitatori
Visite
Le visite comportano pericoli?
Le misure di isolamento durante la degenza non implicano che i/le pazienti non possano ricevere visite. Per garantire la sicurezza dei pazienti, le persone in visita devono attenersi ad alcune regole. Esse vi saranno spiegate in occasione della vostra visita. Pertanto i visitatori dovranno annunciarsi al centro di trapianto dove riceveranno informazioni sulle misure di isolamento.
Quali regole si devono osservare?
- Solitamente le visite sono autorizzate nel pomeriggio.
- Previo accordo, le visite possono protrarsi anche al di fuori dei normali orari di visita, dunque 24 ore su 24.
- Sono preferibili visite frequenti e brevi, piuttosto che poche e lunghe. Esse dovrebbero inoltre essere adattate alle esigenze dei pazienti.
- Siccome per le persone malate la giornata è fitta di impegni, talvolta le visite risultano troppo impegnative per loro. In questi casi, informando il personale infermieristico, i visitatori saranno avvisati a riguardo.
- I visitatori non dovrebbero avere infezioni in corso, ad esempio tosse, raffreddore o congiuntivite e non presentare ferite aperte sulle mani.
- I bambini (informatevi sui limiti di età nel vostro centro) non possono entrare nel centro di trapianto o possono accedervi solo previo accordo con il medico responsabile.
- In camera non vi possono essere più di 2–3 persone contemporaneamente.
- I visitatori, purché il paziente lo desideri, possono essere utili per passare il tempo e aiutare nella cura quotidiana, ad esempio per l’applicazione di creme e per l’utilizzo dei collutori.
- I visitatori non possono mangiare o bere all’interno della camera.
- La toilette all’interno della camera è ad uso esclusivo del/la paziente, i visitatori non possono utilizzarla. La toilette per i visitatori si trova all’esterno della camera del paziente o dell’unità.
- Pazienti e visitatori dovrebbero parlare apertamente delle reciproche aspettative (e delle possibili difficoltà legate alla situazione). Le persone gravemente malate si preoccupano sempre dei loro famigliari e conoscenti.
- Soprattutto i parenti stretti e gli amici si preoccupano per i pazienti e possono essere fortemente messi sotto pressione rendendoli tesi. Questi aspetti non sono da sottovalutare.
Consigliamo pertanto a famigliari e amici di utilizzare in modo mirato le proprie forze e di non esagerare, ad esempio suggeriamo di fare pause sufficienti e di alternarsi nelle visite. Ai pazienti non serve a nulla avere famigliari e amici che si ammalano a loro volta.
Cosa possono portare i visitatori?
Per esporre le persone in isolamento al minor numero possibile di germi, raccomandiamo:
- Come regalo o pensierino sono indicati giornali o riviste fresche di stampa. Sono ammessi giochi o puzzle non ancora utilizzati.
- Sono adatte piccole confezioni di alimenti industriali, come cioccolato o salatini. Sono ammessi anche i succhi pastorizzati, sterilizzati.
- Sono vietati tutti gli alimenti sfusi, crudi o cotti a casa, la frutta e la verdura o i succhi fatti in casa nonché i fiori recisi e in vaso.
Come mai i famigliari e gli amici sono così importanti per il trattamento?
Il trapianto di cellule staminali del sangue oggi è sempre più frequente e a uno stadio iniziale della malattia è proposto come possibile terapia. Anche la degenza si abbrevia sempre di più e aumenta il limite di età per l’esecuzione del trapianto.
Il trapianto di cellule staminali del sangue, in quanto malattia di lungo periodo, non riguarda solamente i pazienti, ma coinvolge l’intera famiglia.
Per tale motivo i famigliari assumono un importante ruolo di accompagnamento nell’intero processo di trapianto. I famigliari avvertono il maggiore livello di stress nelle prime 6 settimane successive alla dimissione.
Ulteriore aspetto importante: la presenza di famigliari come sostegno al team di cura non solo è ben accetta, ma vivamente auspicata.
Quali sono i temi più importanti per la maggior parte dei famigliari?
- Ritornare alla normalità
- Essere di aiuto ai pazienti
- Prevedere una nuova ripartizione dei ruoli in famiglia
- Essere soddisfatti di ciò che si ha
- Gestire il doppio impegno tra l’aiuto da dare e la propria vita
- Potersi avvalere di un referente e ricevere sostegno per se stessi
7. Malattia da trapianto contro l’ospite
Che cos’è una malattia da trapianto contro l’ospite?
La malattia da trapianto contro l’ospite (dall’inglese «graft versus host disease, GvHD») è un effetto collaterale, frequente nel trapianto allogenico di cellule staminali del sangue, che colpisce circa un quarto / metà dei pazienti dopo il trapianto. Viene anche definita reazione di rigetto al contrario.
Come funziona la malattia da trapianto contro l’ospite?
Per capire la reazione di rigetto al contrario, le informazioni riportate di seguito sono importanti. Un sistema immunitario sano cerca, durante tutta la vita di un individuo, di distruggere qualsiasi cellula o organismo estraneo che penetra nel corpo. In questo modo il corpo è in grado di lottare contro le infezioni. Dopo il trapianto di un organo, ad esempio, può verificarsi una reazione di rigetto dell’organo trapiantato. Per evitare tale reazione, il sistema immunitario del/la paziente deve quindi essere soppresso per tutta la vita mediante specifici farmaci, i cosiddetti immunosoppressori.
Nel caso di un trapianto di cellule staminali del sangue la reazione di rigetto avviene in modo esattamente opposto. Il vostro sistema immunitario viene distrutto prima del trapianto con una chemioterapia e con una eventuale radioterapia e poi sostituito con un nuovo sistema immunitario, quello del vostro donatore o della vostra donatrice. Poiché questo nuovo sistema immunitario si trova in un corpo «estraneo», può verificarsi un rigetto. Maggiori sono le differenze tra le caratteristiche tissutali del ricevente e quelle del donatore, più elevato sarà il rischio di una reazione di rigetto al contrario. Per questo motivo, dopo un trapianto di cellule staminali del sangue, dovrete assumere immunosoppressori proprio come i pazienti cui è stato trapiantato un organo.
Si deve seguire la terapia di immunosoppressione per tutta la vita?
Dopo un trapianto allogenico di cellule staminali del sangue tutti i pazienti devono assumere immunosoppressori per evitare una reazione di rigetto al contrario. Contrariamente dal trapianto di un organo il sistema immunitario del donatore sviluppa una tolleranza verso il nuovo corpo. L’assunzione di immunosoppressori può quindi essere ridotta progressivamente dopo alcuni mesi e, per la maggior parte dei pazienti, sospesa definitivamente nel corso del tempo.
Quali sono i sintomi di una GvHD?
Una reazione di rigetto al contrario può manifestarsi in diversi organi del corpo: la pelle, gli occhi, la bocca, il fegato, lo stomaco e l’intestino sono quelli colpiti con più frequenza. La GvHD può essere lieve ma può presentarsi anche in forme potenzialmente letali. I sintomi esatti di una reazione di rigetto al contrario saranno spiegati più avanti in maniera approfondita.
È possibile predire l’insorgere di una GvHD?
Quali forme di GvHD esistono?
Esistono due forme di GvHD:
- La GvHD acuta
- La GvHD cronica
La GvHD acuta
La GvHD acuta si manifesta nei primi tre mesi dopo il trapianto o a seguito della riduzione o della sospensione dell’immunosoppressione. Colpisce soprattutto la pelle, l’intestino e il fegato. Mentre alcuni trapiantati non presentano nessun sintomo di GvHD, altri ne sviluppano una forma molto acuta. La GvHD acuta viene generalmente suddivisa in gradi, da quello più lieve (grado I) a quello più grave (grado IV).
La GvHD cronica
Di solito la GvHD cronica insorge tra i tre o i sei mesi successivi al trapianto ma può svilupparsi anche molto più tardi o addirittura ricomparire dopo una prima cura conclusa con successo. In alcuni pazienti i primi sintomi di una GvHD si manifestano quando riducono o sospendono l’assunzione di farmaci che sopprimono il loro sistema immunitario. Una GvHD acuta può peraltro durare a lungo e diventare col tempo una GvHD cronica. I suoi sintomi possono interessare pelle, articolazioni, occhi, bocca, stomaco, intestino, polmoni e altri organi.
Cosa si può fare per prevenire l’insorgere di una GvHD?
In linea generale è importante che, dopo il trapianto, vi osserviate regolarmente (ad esempio durante la quotidiana igiene del corpo), prestando particolare attenzione a eventuali alterazioni cutanee e, qualora doveste notarne, parlarne con il vostro medico.
A quali primi segnali si deve prestare attenzione?
Se dovessero insorgere i seguenti sintomi e/o disturbi, comunicateli immediatamente al team di specialisti che si occupa di voi.
GvHD acuta
- Spesso gli esantemi sono un segno precoce della GvHD. Fate attenzione ad arrossamenti, tumefazioni o a un’eruzione cutanea.
- Diarrea, sangue nelle feci
- Dolori addominali, crampi allo stomaco
- Nausea o vomito persistenti
GvHD cronica
- Secchezza oculare o irritazioni, visione sfocata o doppia
- Secchezza del cavo orale, difficoltà di deglutizione, dolori, ipersensibilità o piaghe
- Alterazioni delle unghie delle mani e dei piedi come ad es. fragilità, screpolature, formazione di solchi
- Dolori e/o rigidità articolare (dita, polso, gomito, caviglia e ginocchio)
- Nelle donne: forte secchezza vaginale o irritazioni. Dolori durante i rapporti sessuali possono essere un sintomo della GvHD. Comunicate questi segnali al vostro medico
- Negli uomini: indurimento cutaneo del prepuzio. Può capitare che non sia più possibile scoprire il glande
- Tosse, fiato corto o dolori al petto
Inoltre, nel caso di una GvHD cronica e durante il suo trattamento si osservano anche i seguenti sintomi:
- Importante stanchezza, disturbi della concentrazione
- Variazioni di peso
- Sbalzi d’umore, depressione
- Problemi sessuali
Dopo un trapianto può manifestarsi a lungo termine una serie di sintomi che suggeriscono una potenziale GvHD. Si hanno tuttavia diversi effetti collaterali anche curando questa malattia con cortisone o farmaci che sopprimono il sistema immunitario.
Non sempre quindi è possibile ricondurre ogni sintomo a una causa precisa. A prescindere dal fatto che i sintomi siano legati alla GvHD, a un’altra complicazione o a un trattamento medicamentoso, l’importante è curarli tempestivamente e tenerli sotto controllo.
Cosa si può fare per contribuire a una diagnosi precoce della GvHD?
Molti pazienti sviluppano una reazione di rigetto al contrario, ovvero soffrono di uno dei suoi sintomi tipici.
Potete contribuire a individuarli prestando attenzione ai cambiamenti delle vostre condizioni di salute e in particolare ai cambiamenti a livello fisico.
Non appena vi sembra di avere uno dei sintomi della GvHD, contattate subito il vostro medico o il personale infermieristico. Non abbiate paura di un falso allarme: è più semplice curare la GvHD nei suoi stadi iniziali ed evitare così complicazioni tardive.
Nota bene: quando si è colpiti dalla GvHD non si manifestano per forza tutti i segnali o le complicazioni correlate. La maggior parte dei/delle pazienti, tuttavia, manifesta almeno alcuni dei sintomi menzionati, qualcuno dei quali può evolvere e pregiudicare le condizioni di salute a lungo termine. Il più delle volte comunque essi sono solo temporanei e poi scompaiono.
In che modo si può contribuire a impedire una GvHD e/o a tenerla sotto controllo?
- Assumere i farmaci come sono stati prescritti.
- Proteggersi dal sole.
- Prestare attenzione ai segnali d’allarme generali lanciati dal vostro corpo.
- Comunicare immediatamente eventuali sintomi al vostro team di cura.
Assunzione di farmaci su prescrizione
La maggior parte dei/delle pazienti assume farmaci a scopo profilattico contro la GvHD. Questi cosiddetti immunosoppressori sopprimono le difese immunitarie del corpo. Assicuratevi di assumere i farmaci secondo la prescrizione medica, distribuendoli nell’arco della giornata e integrandoli nella vostra quotidianità in modo da evitare di dimenticare la loro assunzione.
Proteggetevi dai raggi UV
Esporre la pelle al sole aumenta il rischio di sviluppare una GvHD. Proteggetevi quindi ogni volta che siete sotto il sole. In generale evitate di esporvi al sole di mezzogiorno e tenete presente che la luce diurna durante una giornata fresca e nuvolosa può essere altrettanto nociva della luce solare calda e chiara. Portate un cappello, maniche lunghe e pantaloni lunghi. Utilizzate una protezione solare (fattore di protezione 30, 50 o più elevato) su tutte le parti del corpo esposte ai raggi solari.
La GvHD ha anche un effetto positivo?
Sì, la reazione di rigetto al contrario ha anche un importante effetto positivo.
Come avete letto in precedenza, il sistema immunitario del vostro donatore può creare una situazione di rigetto nei confronti del vostro corpo. Al contempo però, il sistema immunitario del vostro donatore può aggredire anche le vostre cellule malate. Questo processo viene chiamato «graft-versus-tumor effect» (effetto trapianto contro tumore).
Oggi si sa che questo effetto è molto importante nella lotta contro la vostra malattia. Se nel decorso posttrapianto si osserva che il nuovo sistema immunitario non è abbastanza forte contro la vostra malattia, è possibile rafforzarlo ulteriormente infondendo nel vostro corpo le cellule immunitarie del donatore, dette «linfociti del donatore».
8. Rischi e complicazioni del trapianto allogenico di cellule staminali del sangue
Quali rischi comporta un trapianto allogenico di cellule staminali del sangue?
Soffrite di una malattia potenzialmente letale, quindi faremo il possibile per curarla con successo. Non sempre però questo è possibile. Il trapianto allogenico di cellule staminali del sangue è una terapia molto forte e una parte dei pazienti purtroppo muore durante il trattamento e/o per le conseguenze del trapianto.
Quali complicazioni possono insorgere?
Nonostante facciamo del nostro meglio per evitare qualsiasi complicazione dopo il trapianto, è molto probabile che insorgano alcuni problemi inevitabili, spesso causati dalla chemioterapia. In situazioni simili cerchiamo di ridurli al minimo grazie a misure specifiche. Ci sono poi altri problemi che colpiscono solo pochi pazienti e che non sempre siamo in grado di prevedere. Controlli regolari sono quindi di fondamentale importanza durante e dopo il trapianto.
Quando insorgono complicazioni dopo il trapianto?
Generalmente si può distinguere tra complicazioni precoci, tardive e molto tardive. Le complicazioni precoci si manifestano nelle prime settimane e quelle tardive nei primi anni dopo il trapianto. Le complicazioni molto tardive si osservano dopo anni o decenni dal trapianto.
Molte complicazioni si manifestano già con un certo anticipo. Per questo motivo è importante che ci comunichiate tempestivamente tutti i cambiamenti che osservate e, se possibile, che rispettiate anche a lungo termine le visite di controllo.
Quali problemi possono presentarsi già prima del trapianto?
Prima del trapianto di cellule staminali del sangue sarete di nuovo sottoposti a esami clinici approfonditi, il cui scopo è di identificare eventuali problemi che momentaneamente impediscono di procedere. Prima di proseguire con l’intervento, valuteremo accuratamente tutti gli esami e se necessario lo posticiperemo o lo annulleremo. Se per svariati motivi il trapianto dovesse essere posticipato o annullato sarà necessario ripetere tutti gli esami un’altra volta. Ciò può sembrare un’inefficienza organizzativa che in realtà tale non è.
In situazioni simili ci sono individui che iniziano a riflettere sulle proprie condizioni rendendosi conto che potrebbero non sopravvivere. La condivisione di queste riflessioni con famigliari e team di cura può aiutare a soddisfare le vostre volontà. Un team completo di medici, infermieri, guide spirituali e psicologi è sempre a vostra disposizione.
In questo caso può essere opportuno redigere delle direttive anticipate.
Quali sono le complicazioni precoci più frequenti?
Nel primo anno dopo il trapianto le complicazioni più frequenti sono le infezioni e la malattia da trapianto contro l’ospite, la GvHD. Essa è già stata trattata nel capitolo 7, mentre il pericolo di infezioni è affrontato ripetutamente in diversi altri capitoli. Nel capitolo «Aspetti pratici» troverete anche alcune indicazioni importanti su come prevenire le infezioni dopo un trapianto di cellule staminali del sangue ed evitarle anche a casa, una volta dimessi.
Quali altre complicazioni precoci possono insorgere durante o subito dopo la degenza in ospedale?
- Infiammazione della bocca (mucosite) si manifesta nella maggior parte dei pazienti con diverse intensità. L’infiammazione dura perlopiù alcuni giorni e guarisce completamente con l’aumento dei globuli bianchi. A volte tale infiammazione può essere così forte da impedirvi di mangiare e bere per alcuni giorni.
- In casi rari, dopo il trapianto, determinati farmaci chemioterapici possono causare una cistite con possibile presenza di sangue nelle urine. Spesso la cistite si manifesta con un aumentato stimolo della minzione e con dolori occasionali, una condizione che può essere spiacevole e fastidiosa. Se ciò dovesse verificarsi, avvertite il team responsabile del trapianto che vi prescriverà il trattamento necessario.
- Intorpidimento e formicolio di mani e piedi e il formicolio delle mani e dei piedi possono essere un effetto collaterale di alcuni tipi di chemioterapia a cui siete stati sottoposti prima del trapianto. La sensazione di intorpidimento e il formicolio dovrebbero migliorare con il tempo, ma potrebbero anche non scomparire del tutto. Potete discutere con il vostro medico il trattamento più adeguato per voi.
Quali sono le complicazioni tardive tipiche dopo un trapianto di cellule staminali del sangue?
Alcuni effetti collaterali possono comparire solo anni o decenni dopo il trapianto. Spesso a prima vista questi problemi non sembrano essere direttamente legati al trapianto. È quindi molto importante che informiate il team responsabile del trapianto su complicazioni o cambiamenti delle vostre condizioni di salute, affinché vengano adottate le misure opportune.
Al contempo molte di queste complicazioni possono restare latenti per molti anni (ad es. una pressione sanguigna elevata). Ecco perché è importante riconoscerle e trattarle al fine di evitare complicazioni più gravi. In questo caso, per risolvere eventuali complicazioni, occorre farle curare dal team di specialisti che vi segue.
Occhi
Dopo il trapianto molti pazienti lamentano secchezza, prurito e irritazioni oculari. È possibile alleviare questi problemi utilizzando lacrime artificiali, installando umidificatori nelle stanze, applicando impacchi caldi ed evitando di stancare troppo gli occhi.
Alcuni pazienti trapiantati sviluppano la cataratta: si tratta dell’opacizzazione del cristallino che colpisce spesso pazienti che hanno subito un’irradiazione corporea totale o assunto cortisone per un lungo periodo. La cataratta può spesso essere guarita con un intervento ambulatoriale eseguito da un oculista.
Rischio di malattie tumorali secondarie
La chemioterapia e la radioterapia possono aumentare il rischio di ammalarsi nel corso degli anni successivi di un altro tipo di tumore, anche se il tumore primitivo era stato guarito. La GvHD cronica è un altro importante fattore di rischio per lo sviluppo di malattie tumorali.
Le visite di controllo effettuate periodicamente consentono di individuare e quindi trattare i segnali precoci. Dopo il trapianto questi tumori sono localizzati più frequentemente nella bocca e sulla pelle, ma non sono esclusi altri tipi di malattie tumorali.
Ossa
L’osteoporosi può colpire alcuni pazienti dopo il trapianto: la malattia si sviluppa quando le cellule delle ossa non funzionano correttamente. Tra le possibili cause dell’osteoporosi vi sono la chemioterapia e la radioterapia, l’assunzione di farmaci per contrastare la GvHD e i disturbi ormonali. In particolare, le terapie di lunga durata a base di cortisone possono causare l’osteoporosi.
Per questo motivo la densità ossea viene valutata periodicamente. Quello che potete fare è avere un’alimentazione sana e assumere una quantità sufficiente di calcio e vitamina D3. Anche il movimento ha un effetto profilattico. È possibile curare una eventuale osteoporosi con dei farmaci. Il vostro team di cura saprà fornirvi la consulenza appropriata.
Polmoni
Possono insorgere anche disturbi della funzionalità polmonare. Una volta escluse polmonite e bronchite, deve sempre essere valutato un eventuale danno al tessuto polmonare causato dalla chemioterapia, dalla radioterapia o dalla GvHD. Dopo un trapianto di cellule staminali del sangue è possibile che si sviluppi un’infiammazione dei bronchioli o che la funzionalità dei polmoni in generale venga pregiudicata.
Cuore
Ci sono indagini che hanno dimostrato che dopo un trapianto di cellule staminali del sangue i/le pazienti presentano un rischio più elevato di soffrire di malattie cardiovascolari. A seguito di un trapianto le cause che possono portare a problemi cardiaci sono diverse (chemioterapia, radioterapia). Ne è un esempio l’arteriosclerosi, che insorge con depositi di calcare e altre sostanze nei vasi sanguigni.
Tali depositi possono causare disturbi circolatori e trombi. Per curare questa patologia occorre nutrirsi in modo sano, fare movimento e assumere farmaci che riducono i grassi presenti nel sangue e/o la pressione sanguigna. Una buona terapia medicamentosa e uno stile di vita sano possono curare e/o impedire anche altre malattie cardiovascolari.
Tiroide
Alcuni pazienti che hanno subito un’irradiazione corporea totale possono sviluppare in un secondo momento un’insufficienza tiroidea, detta anche ipotiroidismo. I sintomi di questa patologia sono stanchezza, aumento di peso e depressione. L’ipotiroidismo può essere curato con specifici farmaci.
Complicazioni tardive dopo un trapianto allogenico di cellule staminali del sangue
| Complicazioni | Problema | Possibili cause |
|---|---|---|
| Sistema immunitario | Infezioni | Difese immunitarie ridotte |
| Occhi | Cataratta, Secchezza oculare, Danni alla retina | Radioterapia, Cortisone, GvHD |
| Bocca | Carie, Secchezza della bocca | Radioterapia, GvHD |
| Polmoni | Polmoniti, Infiammazione delle piccole vie respiratorie (bronchiolite), Infiammazioni recidivanti | Chemioterapia, GvHD, Immunosoppressione |
| Sistema cardiovascolare |
Insufficienza cardiaca, Aritmie, Calcificazione delle coronarie, Calcificazione delle arterie, Ictus |
Chemioterapia, Radioterapia, Età al momento del trapianto, Malattie del metabolismo (diabete), Ipertensione, Nicotina |
| Fegato | GvHD cronica, Epatite, Eccesso di ferro | Epatite virale, Trasfusioni di sangue |
| Reni e vie urinarie | Insufficienza renale, Infezioni delle vie urinarie | Chemioterapia, Immunosoppressione |
| Muscoli/tessuti connettivi | Indebolimento muscolare, Ispessimento della pelle (sclerodermia), Infiammazione dei muscoli (miosite) | Cortisone, GvHD |
| Ossa | Osteoporosi, Necrosi della testa del femore | Cortisone, Radioterapia, GvHD, Disturbi ormonali |
| Nervi | Infiammazione dei nervi (nevrite), Attenzione ridotta | Radioterapia, GvHD, Farmaci, Chemioterapia |
| Equilibrio ormonale | Tiroide, Ghiandola surrenale, Ormoni sessuali, Disturbo della crescita | Radioterapia, Chemioterapia, Cortisone, Trapianto nei bambini |
| Pelle e mucose | Eruzioni cutanee, Ispessimento della pelle (sclerodermia), Secchezza delle mucose | GvHD, Farmaci, Radioterapia |
| Tumori secondari | Tumori della pelle, Altri tumori solidi, Leucemie secondarie, Linfomi | Immunosoppressione, Radioterapia, Chemioterapia |
| Problemi psicosociali | Stanchezza, Disturbi sessuali | Disturbi ormonali, Elaborazione della malattia, Disturbi psichici precedenti, GvHD |
9. Aspetti psicosociali del trapianto allogenico di cellule staminali del sangue
Il trapianto di cellule staminali del sangue è una terapia alquanto impegnativa. Se da un lato è associato a molta speranza dall’altro, oltre al carico fisico, comporta un notevole impegno anche dal lato emotivo. Voi e i vostri famigliari sarete esposti a grandi pressioni, ma sappiate che sia durante la degenza sia dopo la dimissione, vi sarà fornito il più ampio sostegno psicologico se desiderato.
Spesso la vostra condizione psichica è strettamente correlata a quella fisica, che a sua volta dipende dalla fase di trattamento in corso. Lo stesso vale anche per i giovani pazienti che già in tenera età devono confrontarsi con esperienze dure e incisive che causano cambiamenti e incertezze nella loro esistenza. In molti casi non potrete più svolgere la vostra attività professionale o andare a scuola. Anche le relazioni con amici e conoscenti potrebbero subire dei cambiamenti visto il protrarsi della vostra assenza.
Per la maggior parte degli interessati, una malattia oncologica o ematologica e i relativi trattamenti provocano un notevole carico emotivo che spesso possono essere alleviati con un sostegno psicologico professionale. A volte occorre anche assumere, per un certo periodo, farmaci in grado di risollevare l’umore (antidepressivi). È importante che siate consapevoli che tali farmaci dovranno essere assunti solo durante il periodo necessario per rasserenare il vostro umore e non permanentemente.
L’obiettivo è di fornirvi il supporto necessario per permettervi di affrontare questo periodo nel migliore dei modi e partecipare attivamente al trattamento.
I colloqui possono aiutarvi a ridurre le paure e gli sbalzi di umore. Il sostegno psicologico si basa sulle esigenze personali dei pazienti e dei loro famigliari e può includere diverse azioni:
- Colloqui strutturati per giungere a una decisione
- Apprendimento di tecniche di rilassamento
- Colloqui di conforto e di sostegno
- Gestione dell’ansia e dello stress
- Gestione della crisi e colloqui con i famigliari
- Colloqui regolari possono aiutare ad affrontare meglio la cura
- Approcci che permettono di ritrovarvi nella vita quotidiana, nel lavoro, a scuola
Decisione in merito al trapianto allogenico di cellule staminali del sangue
Per poter prendere una decisione in merito al trapianto, è estremamente importante essere informati con precisione sullo svolgimento e sugli aspetti medici del trapianto e aver compreso tali informazioni. Tuttavia, gli aspetti medici non sono sempre facili da capire. È quindi opportuno approfittare dei vari colloqui informativi.
Abbiamo redatto anche la presente guida quale strumento di supporto e aiuto nella comprensione delle procedure complesse che vi saranno presentate durante il colloquio con il team che eseguirà il trapianto. Se possibile, portate con voi un familiare al colloquio informativo: insieme potete discutere meglio quello che vi verrà detto.
Vagliare i pro e i contro e discutere apertamente i rischi connessi e le conseguenze a lungo termine del trapianto può rappresentare un carico emotivo importante; in questa situazione i colloqui con uno psicologo possono essere di sostegno.
Come posso prepararmi a un trapianto di cellule staminali del sangue?
Per rendere più facile il vostro soggiorno presso il centro trapianti, è utile prepararsi adeguatamente. A questo scopo vi viene data la possibilità di visitare anticipatamente il centro accompagnati da loro responsabili che inoltre vi forniranno anche informazioni sulle procedure. Dopo esservi fatti un’idea della quotidianità che vi aspetta per questo periodo, sarà più facile per voi pianificare la degenza e prepararvi mentalmente a essa.
Nel caso desideriate avere una testimonianza diretta di un paziente precedentemente trattato, il responsabile del reparto può prevedere affinché possiate avere un contatto con esso.
Dovete prepararvi al fatto che non potrete lasciare la camera per un periodo prolungato. Per alcuni individui questo non è particolarmente fastidioso, mentre per altri lo è. Può essere utile immaginare già prima, quali emozioni tale imposizione potrebbe suscitare in voi e cosa potrebbe aiutarvi ad alleviarle. Può essere di aiuto portare con voi oggetti a cui tenete, per creare un’atmosfera gradevole.
Dovreste inoltre pensare a possibili occupazioni e attività di svago (ad es. giochi, bricolage e lavori manuali, musica, DVD, computer, audiolibri, cruciverba). Quali sono di solito le occupazioni che vi aiutano a rendervi sereni e come potete svolgerle durante il trapianto di cellule staminali del sangue? In caso di domande la direzione del centro è volentieri a vostra disposizione.
Fate una selezione delle visite che desiderate ricevere. Le visite di persone che vi sostengono e vi stanno vicine sono spesso molto importanti e possono rappresentare uno svago.
Può essere utile indicare qualcuno che informi periodicamente i vostri amici e conoscenti sul vostro stato di salute.
Quali regole si devono osservare durante il trapianto e la fase intensiva?
Nonostante la grande tensione che suscita l’attesa, il più delle volte il trapianto risulta essere poco stressante. Per alcuni, tuttavia, aspettare l’aumento delle cellule nel sangue, il cosiddetto «attecchimento», può mettere a dura prova anche le persone più pazienti. È inevitabile che lo svolgimento della giornata sia influenzato da necessità cliniche, può esservi d’aiuto avere anche una vostra organizzazione personale, adatta allo stato di salute, in cui trovano spazio eventi quotidiani piacevoli (ad es. visita di parenti e amici, rilassamento con la musica, lettura o una telefonata).
Il trattamento può essere molto impegnativo a livello fisico e in questa situazione gli sbalzi d’umore sono normali. Un altro ostacolo può essere rappresentato dalle condizioni di isolamento a cui sarete sottoposti. Non potendo escludere l’insorgere di paure e sintomi depressivi, possono spesso rivelarsi utili colloqui con psicologi e tecniche di rilassamento. Il sostegno del team di cura e della famiglia è fondamentale.
A cosa si deve prestare attenzione dopo il trapianto di cellule staminali del sangue?
Sbalzi d’umore sono frequenti in questo periodo, pertanto può essere molto importante un sostegno e un’assistenza da parte di famigliari e amici.
È importante essere pazienti con se stessi e con il proprio corpo, prevedere e concedersi sufficienti momenti di riposo. Per favorire il processo di ripresa, dovreste lentamente ricominciare a svolgere attività semplici e piacevoli senza sovraffaticarvi.
Dopo una fase di trattamento, lunga e impegnativa, molti pazienti provano una forte stanchezza. Ciononostante, gradatamente dovreste cercare di riprendere le vostre attività, sempre in maniera adeguata alle circostanze.
In caso di domande avete sempre a disposizione un sostegno psicologico professionale.
Morire e morte
Ha senso pensare alla morte?
Sì, ha senso, è positivo e giusto. Soffrite di una malattia che mette in pericolo la vita. Noi faremo tutto il possibile per curarvi in maniera efficace, ma sia voi sia noi sappiamo che non sempre ci si riesce. Nei trapianti, le linee di confine tra la guarigione e la morte, così come tra le complicazioni e il trattamento efficace, sono molto sottili e a volte i problemi possono insorgere repentinamente.
In simili situazioni, per molte persone è di aiuto iniziare a riflettere sull’eventualità di non sopravvivere. È importante e utile discutere di questi pensieri con la vostra famiglia e i vostri parenti prima di iniziare il trapianto di cellule staminali del sangue. Esprimete i vostri desideri, le vostre preoccupazioni e i vostri dubbi. Così facendo, aiutate noi e i vostri famigliari ad agire secondo la vostra volontà. Per i famigliari e gli amici è altrettanto importante confrontarsi con l’idea della morte e accettare le vostre decisioni.
Potete anche definire quello che per voi è importante sotto forma di direttive anticipate. Vi offriamo volentieri consulenza a riguardo.
Di quali domande sulla morte si può già discutere con la famiglia prima del trapianto di cellule staminali del sangue?
- Di quale sostegno/assistenza avete bisogno in questa fase della vostra vita?
- Nelle decisioni importanti deve essere consultato anche il vostro medico di famiglia o un altro medico di fiducia?
- Desiderate redigere direttive anticipate?
- Dove desiderate trascorrere l’ultimo periodo (a casa, in ospedale, in un altro luogo)? A cosa dobbiamo prestare attenzione?
- Voi e i vostri famigliari acconsentireste a un’autopsia? Ve lo chiederemo.
- Desiderate un’assistenza religiosa?
Chi deve essere immediatamente informato in caso di decesso?
- Parenti prossimi e amici
- Ufficio dello stato civile / Comune, datore di lavoro, pastore o parroco, redazione di annunci mortuari, assicurazioni, padrone di casa, esercito / protezione civile
Cosa deve essere predisposto in caso di decesso?
- Desideri riguardo alla salma (bara, abbigliamento, esposizione nella camera ardente, altro)
- Tipo di sepoltura: cremazione, inumazione, tomba, altro
- Funerale, ringraziamento, predica, altro
Dove si trovano le vostre cose personali?
Consigliamo di evadere le eventuali pendenze legali prima del trattamento. Un avvocato o un notaio possono comunque venire a trovarvi anche nel centro di trapianto per:
- Testamento, contratto successorio, convenzione matrimoniale, documenti, chiavi, ricevute, documenti fiscali, contratti
- Elenchi di documenti riguardanti il patrimonio
Informazioni per i famigliari
Cosa possono fare la mia famiglia, i parenti e gli amici?
Anche i famigliari soffrono se una persona cara è affetta da una malattia che mette in pericolo la vita.
Per affrontare bene insieme un trattamento impegnativo come il trapianto di cellule staminali del sangue, il/la paziente e i famigliari dovrebbero parlare apertamente dei loro sentimenti, attese, speranze e paure. Inoltre è ragionevole discutere sul modo e sulla misura in cui ogni membro della famiglia può offrire il proprio sostegno considerando i propri limiti. Soltanto così è possibile programmare in maniera realistica e soddisfacente il lungo periodo del trapianto del relativo trattamento e la successiva riabilitazione.
Una buona informazione è importante per valutare adeguatamente la situazione e dare ai pazienti un solido sostegno. Di conseguenza, se l’interessato è d’accordo, i famigliari dovrebbero partecipare già ai colloqui preliminari ed accompagnare il paziente ai colloqui successivi.
Anche i famigliari hanno la possibilità di usufruire del sostegno psicologico prima, durante e dopo il trattamento.
Problemi psicologici
Quali problemi psicologici possono insorgere?
Affrontare la malattia e la lunga e impegnativa terapia può cambiare un individuo sotto molti aspetti. È importante che il/la paziente possa prendersi il tempo di elaborare le ripercussioni emotive del trapianto. La guarigione è più di un processo fisico: richiede anche un cambiamento a livello emotivo.
Dal canto vostro, in qualità di famigliari, potete rappresentare un sostegno importante in questo cambiamento dimostrando pazienza e comprensione per gli inevitabili sbalzi di umore, le ansie e le domande che si presentano lungo il cammino verso la normalità. Allo stesso tempo, il periodo dopo il trapianto può anche risultare duro e opprimente per la famiglia, poiché spesso i pazienti faticano a reinserirsi nella quotidianità famigliare percependo una sensazione di estraneità. Vi invitiamo a discutere anche di questi problemi.
Alcuni individui riferiscono che, anche dopo la fine del trattamento non riescono a smettere di pensare alla malattia e alla cura. I ricordi possono turbare ed essere distruttivi e possono anche insorgere dubbi sulla decisione presa di sottoporsi al trapianto. Altri sono angosciati dal timore di una recidiva. Anche in questo caso, la famiglia e gli amici possono avere un influenza positiva e rassicurante provvedendo a piacevoli svaghi o, in casi di emergenza, assicurando un aiuto esterno.
Se, in quanto famigliari, avete qualche preoccupazione, potete parlarne al team di cura. Insieme si cercherà di trovare una soluzione, come ad esempio il sostegno di un terapista. Spesso è utile parlare con membri di un gruppo di autoaiuto. La cosa più importante è trovare una strategia che vi permetta di controllare la situazione che vi opprime.
10. Aspetti giuridici concernenti le assicurazioni sociali
(stato 2020)
Cosa paga la cassa malati?
L’assicurazione obbligatoria delle cure medicosanitarie secondo la LAMal copre essenzialmente i costi del trattamento medico.
In quanto pazienti, partecipate a tali costi mediante la franchigia e l’aliquota percentuale. La franchigia annuale è un importo fisso a libera scelta. Considerati i costi sanitari elevati, è consigliabile ridurre la franchigia al minimo legale. A questo proposito, va notato che la richiesta di modifica di franchigia va fatta pervenire alla cassa malati entro l’ultimo giorno lavorativo del mese di novembre dell’anno civile in corso.
L’aliquota percentuale ammonta al 10 per cento, fino a un massimo di CHF 700 all’anno. Inoltre, viene conteggiato un importo di CHF 15 per ogni giorno di degenza ospedaliera, tranne per i minorenni e le persone sotto i 25 anni ancora in formazione. Per i bambini non viene riscossa alcuna franchigia. La loro aliquota percentuale ammonta a CHF 350.
Per i trattamenti che non sono coperti dall’assicurazione di base, le casse malati offrono assicurazioni complementari secondo la legge sul contratto d’assicurazione (LCA). Le assicurazioni complementari sono disciplinate dal diritto privato e prevedono prestazioni diverse a seconda del fornitore. Le malattie esistenti sono escluse in linea di massima dall’obbligo di prestazione al momento della conclusione del contratto. Le degenze ospedaliere, dovute a un trapianto di cellule staminali del sangue, sono di norma escluse dall’assicurazione complementare.
Il vostro medico avrà cura di utilizzare farmaci che rientrano nell’obbligo di prestazione o a ottenere dalla vostra assicurazione una speciale garanzia dell’assunzione dei costi, in modo da ridurre al minimo le spese supplementari.
Cosa si può fatturare all’assicurazione sociale?
Se in seguito al trattamento avete la necessità di usufruire di varie forme di sostegno a casa, il vostro medico può rilasciarvi una prescrizione per cura e assistenza domiciliare in modo che buona parte delle prestazioni sanitarie sia coperta dall’assicurazione malattie obbligatoria. La partecipazione del paziente varia da un Cantone all’altro, ma ammonta al massimo al 20 % dei costi risultanti. L’organizzazione di cura e assistenza domiciliare della vostra regione o il servizio sociale del vostro ospedale possono darvi informazioni dettagliate. Altre prestazioni, quali l’aiuto domestico o il servizio pasti, non rientrano nell’assicurazione di base. L’assicurazione complementare assume eventualmente una parte dei costi.
In caso di fisioterapia ambulatoriale, prescritta dal medico, l’assicurazione di base assume i costi di nove sedute per volta. Dopo 36 sedute, occorre il consenso del medico di fiducia della cassa malati per poter usufruire di ulteriori sedute.
Per circa 100 giorni dopo il trapianto è necessario sottoporsi a frequenti controlli medici nel centro di trapianto. A causa della terapia immunosoppressiva, non si possono usare i mezzi pubblici di trasporto per il tragitto. Se non potete organizzare un mezzo privato, la Croce Rossa Svizzera e, in certi Cantoni, la Lega svizzera contro il cancro o Spitex offrono un servizio di trasporto. A seconda della distanza tra il vostro domicilio e il centro di trapianto possono quindi risultare costi elevati a vostro carico. È possibile che l’assicurazione complementare della cassa malati prenda a carico questi costi. Vi consigliamo quindi di inoltrare le relative fatture alla vostra assicurazione. Nel caso in cui la cassa malati non dovesse assumere le spese, potete tentare di far valere un rimborso da parte delle prestazioni complementari. Se dovete sostenere queste spese personalmente, potete far capo al servizio sociale del vostro ospedale, che potrà aiutarvi a trovare una soluzione sostenibile.
Una parrucca è considerata un mezzo ausiliare e i relativi costi sono assunti dall’assicurazione per l’invalidità (AI) o dall’assicurazione per la vecchiaia e per i superstiti (AVS) per un importo massimo annuo di CHF 1500 rispettivamente CHF 1000.
Crioconservazione: in alcuni casi, il prelievo di ovociti e di spermatozoi e la loro crioconservazione per una durata massima di 5 anni vengono presi a carico dall’assicurazione di base. In determinate circostanze, è possibile che il rimborso venga accordato anche per periodi che superano i 5 anni.
La terapia può rendere necessario un trattamento dentario. L’assicurazione di base prende a carico i costi soltanto se le cure dentarie sono necessarie allo svolgimento sicuro della radioterapia o della chemioterapia, quando il danno dentale può venir attribuito a una malattia registrata nella Legge (ad es. la leucemia), in caso di parodontite indotta da una chemioterapia o se si è in grado di dimostrare che il danno dentale è riconducibile, ad esempio, a una radioterapia resasi necessaria da un tumore nella regione della mascella o del collo. Siccome, è difficile stabilire le cause di un danno dentale si raccomanda di far controllare e documentare lo stato dei propri denti prima dell’inizio della terapia. Prima del trattamento odontoiatrico va inoltrata una richiesta di garanzia di presa a carico alla cassa malati.
Per quanto tempo continua a essere versato il salario?
L’obbligo del datore di lavoro di continuare a pagare lo stipendio è disciplinato dal Codice delle obbligazioni (CO). Siccome la durata del pagamento dello stipendio varia a seconda della regione e della durata di impiego, vi consigliamo di chiedere informazioni al vostro datore di lavoro. Molti datori di lavoro stipulano volontariamente o sulla base di un contratto collettivo di lavoro un’assicurazione d’indennità giornaliera collettiva in caso di malattia per i loro dipendenti. La maggior parte di queste prestazioni è disciplinata dal diritto privato. A causa della libertà contrattuale, occorre controllare di volta in volta le disposizioni precise delle condizioni generali di contratto. Di norma, la prestazione in caso di malattia copre l’80 % del salario per 720 giorni.
In caso di scioglimento del rapporto di lavoro alcune assicurazioni collettive prevedono una prestazione successiva e continuano a versare le indennità giornaliere per il caso in corso, mentre altre prevedono un passaggio all’assicurazione individuale. Il datore di lavoro deve informare la persona uscente di questa possibilità. Nonostante i premi elevati dell’assicurazione individuale siano a carico dell’assicurato, in linea di principio può convenire alle persone che presentano problemi di salute, mantenere la copertura assicurativa. Anche in questo caso dipende dalla situazione dei singoli interessati. Considerati i costi elevati, è importante esaminare accuratamente una simile soluzione.
Si può essere licenziati durante la malattia?
Una volta superato il periodo di prova, in caso di malattia, il lavoratore è tutelato dal divieto di disdetta del rapporto di lavoro per un periodo corrispondente a 30 giorni nel primo anno di servizio, 90 giorni dal secondo al quinto anno e 180 giorni a partire dal sesto anno. In seguito occorre tenere conto del termine di disdetta stabilito dal contratto.
Talvolta accade che ai lavoratori con problemi di salute sia suggerito di licenziarsi. Ciò non è consigliabile, poiché può pregiudicare i diritti all’assicurazione contro la disoccupazione (AD), all’assicurazione d’indennità giornaliera collettiva in caso di malattia, all’AI e alla cassa pensioni.
Una risoluzione immediata del contratto di lavoro a causa di un’inabilità al lavoro senza colpa della persona interessata o di una diminuzione delle prestazioni in seguito a malattia non è legale. Se siete confrontati con tali problemi, vi invitiamo a contattare il servizio sociale in modo da trovare una soluzione specifica per il vostro caso.
Nel caso di un lavoratore autonomo: si può sottoscrivere a posteriori un’assicurazione d’indennità giornaliera collettiva in caso di malattia?
Come per le assicurazioni complementari della cassa malati, anche un’assicurazione d’indennità giornaliera collettiva in caso di malattia può escludere la copertura di rischio per le malattie esistenti. Quindi, in linea di massima, non è possibile assicurarsi a posteriori.
Nel caso di disoccupazione: si può ricevere l’indennità giornaliera durante la malattia?
In caso di malattia, i beneficiari di un’indennità giornaliera di disoccupazione hanno diritto alla totalità della loro indennità giornaliera di disoccupazione fino al trentesimo giorno o per un totale di 44 giorni all’anno. Se una persona che si è annunciata all’AI è disposta e in grado di accettare un’occupazione adeguata e pari ad almeno il 20 % di un impiego a tempo pieno e se adempie agli presupposti del diritto all’indennità, l’AD è tenuta a versargli prestazioni anticipate.
In che modo si è sostenuti dall’AI?
Nel migliore dei casi, con il trapianto di cellule staminali del sangue la malattia viene curata ed è possibile un completo ritorno al lavoro entro il termine quadro dell’assicurazione d’indennità giornaliera collettiva in caso di malattia.
Poiché la terapia può comportare un periodo di incapacità al guadagno più lungo, ci si dovrebbe rivolgere tempestivamente all’AI.
Per invalidità si intende un’incapacità al guadagno di lunga durata oppure, nel caso delle persone che non esercitano un’attività lucrativa, una limitazione nelle funzioni abituali. Sussiste un diritto alla rendita dell’AI se i provvedimenti d’integrazione non si sono rivelati pienamente efficaci e se, per un anno senza sostanziale interruzione, la malattia ha comportato un’incapacità al guadagno o a una riduzione nel vostro campo di attività pari almeno al 40 %. Un rilevamento tempestivo può avvenire già dopo 30 giorni ininterrotti di incapacità al lavoro oppure dopo assenze ripetute per brevi periodi nell’arco di un anno. In nessun caso, comunque, si dovrebbe aspettare più di 180 giorni per presentare una richiesta di prestazioni all’AI, altrimenti si potrebbe perdere il diritto a questa indennità.
L’obiettivo dell’AI è il ritorno rapido e durevole al posto di lavoro ancora esistente oppure, qualora ciò non sia possibile o lo sia soltanto a determinate condizioni, l’integrazione in un altro posto di lavoro all’interno o all’esterno dell’azienda attuale. L’AI prevede diverse misure a tal fine, quali l’orientamento professionale, la prima formazione professionale, la riqualificazione, il servizio di collocamento, l’aiuto in capitale per il datore di lavoro, ecc. e, a complemento, le indennità giornaliere.
Cosa occorre considerare in caso di pensionamento anticipato?
Nel caso di pazienti anziani, ci si può chiedere se un ritorno alla vita attiva sia davvero auspicabile. Spesso, in seguito a una grave malattia, la ragione di vita si sposta dall’attività lavorativa alla famiglia e agli interessi privati. In determinate circostanze, un prepensionamento può essere una buona soluzione.
Presso l’AVS, la riscossione della rendita può essere anticipata di uno o due anni, vale a dire non prima dei 63 anni per gli uomini e non prima dei 62 anni per le donne. La rendita è ridotta del 6,8 % per ogni anno d’anticipazione. Va notato che durante il periodo in cui si beneficia di una rendita anticipata non vengono riscosse indennità per i figli.
Per quanto riguarda la previdenza professionale (LPP), è possibile riscuotere anticipatamente la rendita di vecchiaia di una prestazione sovraobbligatoria soltanto se il regolamento della cassa pensioni lo prevede. Di norma le prestazioni sono versate in forma di rendita; tuttavia l’assicurato può esigere che gli sia corrisposto almeno un quarto del suo avere di vecchiaia come liquidazione in capitale. Nel regime sovraobbligatorio, l’istituto di previdenza può prevedere una libera scelta tra rendita e liquidazione in capitale.
Per non essere svantaggiati sul lungo periodo, conviene analizzare accuratamente le ripercussioni finanziarie di un pensionamento anticipato.
Cosa fare nel caso in cui la rendita non sia sufficiente per il minimo esistenziale?
In tal caso si possono chiedere prestazioni complementari all’agenzia AVS del vostro Comune di domicilio. La domanda di prestazioni dovrebbe essere presentata entro sei mesi dal ricevimento della decisione di assegnazione della rendita, in caso contrario non è possibile alcun versamento retroattivo.
Nel caso in cui non abbiate diritto alla rendita, potete anche rivolgervi al servizio sociale. L’assistenza sociale non è un’assicurazione sociale, ma una prestazione in caso di necessità.
Come sono assicurati i famigliari in caso di decesso?
Sia l’AVS sia la LPP prevedono diritti alla rendita per i superstiti.
La moglie ha diritto alla rendita vedovile dell’AVS se ha
- un figlio, oppure
- se ha compiuto 45 anni e il matrimonio è durato almeno cinque anni.
La LPP prevede una rendita vedovile se
- la moglie deve provvedere al sostentamento di almeno un figlio, oppure
- se ha compiuto 45 anni e il matrimonio è durato almeno cinque anni.
Anche le donne divorziate il cui ex marito è deceduto, a determinate condizioni, hanno diritto a una rendita vedovile.
Gli uomini sposati e divorziati, la cui moglie o ex moglie è deceduta, ricevono dall’AVS una rendita vedovile se hanno figli minori nati da quel matrimonio. Non appena il figlio compie 18 anni, cessa il diritto a una rendita vedovile.
Secondo la LPP hanno diritto a una rendita alle stesse condizioni delle vedove.
I concubini non hanno alcun diritto alla rendita.
Dalla revisione della LPP del 2005, le casse pensioni possono prevedere che persone conviventi/concubine siano equiparate ai coniugi. Questa possibilità è già stata attuata da molte casse pensioni. La cassa pensioni deve però essere informata del beneficiario quando l’assicurato è ancora in vita. Infatti, se la persona deceduta era celibe/nubile e senza figli e non aveva intrapreso nulla al riguardo, la cassa pensioni conserva l’avere di vecchiaia.
Condizioni per il versamento della rendita della cassa pensioni al concubino:
- il partner superstite deve occuparsi di un figlio comune
- il concubino è stato assistito in misura considerevole dalla persona deceduta mentre era in vita
- la convivenza è durata almeno cinque anni prima del decesso
I figli superstiti hanno diritto a una rendita per orfani dell’AVS e della LPP fino al compimento dei 18 anni o al termine della formazione, ma comunque non oltre il compimento dei 25 anni.
A chi ci si può rivolgere in caso di ulteriori domande?
Non esitate a contattare il servizio sociale del vostro Comune, del vostro ospedale o della Lega contro il cancro del vostro Cantone. Essi vi offrono una consulenza globale in merito a questioni giuridiche concernenti le assicurazioni sociali, ad aspetti psicosociali, alla programmazione della dimissione, alle direttive anticipate e a tanto altro ancora. Inoltre, se necessario, può eventualmente offrirvi un sostegno finanziario mediante appositi fondi.
11. Trapianto allogenico di cellule staminali del sangue in età pediatrica
La maggior parte degli aspetti del trapianto di cellule staminali del sangue non cambia nei bambini rispetto ai pazienti adulti. Per questo, abbiamo creato una guida per i pazienti e le pazienti unica destinata a tutti coloro che si sottopongono a un trapianto allogenico di cellule staminali del sangue in Svizzera. Tuttavia ci sono alcune differenze tra il trapianto di cellule staminali del sangue negli adulti e nei bambini e desideriamo illustrarvele in questo capitolo.
Quali trapianti di cellule staminali del sangue in età pediatrica esistono e quali sono i loro obiettivi prefissi?
I trapianti di cellule staminali del sangue nei bambini dai 0 ai 18 anni comprendono tutte le forme classiche di trapianto di cellule staminali del sangue (autologo, allogenico, apparentato, non apparentato).
Oltre alla guarigione della malattia, un importante obiettivo che si vuole raggiungere nei bambini e nei giovani è la normalizzazione del loro sviluppo, prima fortemente compromesso (crescita, pubertà, psiche). Nel contempo, ottenere un consolidamento dei legami famigliari e delle strutture pedagogiche (scuola, formazione, rete sociale, relazioni).
Quali fonti di cellule staminali del sangue sono utilizzate per i trapianti in età pediatrica?
Midollo osseo, cellule staminali da sangue periferico e cellule staminali del sangue del cordone ombelicale.
Quali malattie in età pediatrica e giovanile vengono curate con il trapianto allogenico?
Generalmente le indicazioni per un trapianto di cellule staminali del sangue sono sempre riviste e adeguate ai risultati dei nuovi studi in materia. Le indicazioni possono quindi cambiare nel corso degli anni.
- Malattie maligne del sangue e del sistema linfatico
- Malattie ereditarie benigne del sangue o del midollo osseo
- Disturbi congeniti:
- Malattie che interessano la formazione dei globuli rossi e delle piastrine
- Insufficienza del midollo osseo
- Carenza immunitaria / disturbi dell’immunoregolazione
- Malattie del metabolismo (malattie neurometaboliche)
Quali malattie in età pediatrica e giovanile vengono curate con il trapianto autologo?
- Tumori solidi maligni
- Tumori maligni delle cellule linfatiche.
Chi sono i potenziali donatori di cellule staminali del sangue nel caso di un trapianto allogenico di cellule staminali del sangue in età pediatrica?
- Fratelli o sorelle e famigliari apparentati a partire da un anno di età o otto chili di peso con caratteristiche HLA identiche
- Donatori estranei con caratteristiche HLA identiche o quasi identiche (adulti volontari, sangue del cordone ombelicale)
- Genitori, fratelli o sorelle o altri famigliari con metà delle caratteristiche HLA identiche.
Quali chemioterapie e condizionamenti vengono utilizzati nei bambini e nei giovani?
Generalmente sono impiegati gli stessi farmaci somministrati agli adulti. In caso di malattie ematologiche maligne è possibile prevedere anche un’irradiazione del corpo intero (dai tre anni di età).
Nel caso delle malattie congenite si ricorre sempre di più a condizionamenti a tossicità ridotta.
Come si svolge un trapianto allogenico in età pediatrica?
Di regola per i pazienti affetti da una malattia maligna è prevista una degenza ospedaliera di almeno due mesi.
I bambini che soffrono di malattie genetiche possono presentare infezioni, denutrizione e disturbi agli organi già prima del trapianto e rimanere ricoverati per un periodo più lungo.
Se i giovani pazienti in età fertile non sono ancora stati pretrattati con la chemioterapia, si può e si dovrebbe costituire una riserva atta a garantire la loro fertilità futura congelando gli spermatozoi di una o più eiaculazioni. Grazie agli spermatozoi congelati è possibile ottenere una gravidanza anche dopo anni mediante l’inseminazione artificiale.
Per le ragazze si può ricorrere al metodo sperimentale della preservazione del tessuto ovarico estratto con un intervento in laparoscopia. Prima della chemioterapia, nelle ragazze mestruate, l’amenorrea deve essere indotta mediante farmaci.
Nei bambini, a causa del rifiuto di assumere cibo e farmaci durante il trapianto, la posa di sonde gastriche è più frequente che negli adulti. Anche il ricorso alla nutrizione artificiale (parenterale) per via endovenosa è una pratica più consueta.
Prima che i bambini siano dimessi dall’ospedale, generalmente, viene loro posizionato un PortaCath (catetere venoso impiantato) affinché nei mesi dopo il trapianto sia sempre garantito un accesso venoso. É possibile lasciare il catetere di Hickman o Broviac posizionato durante il trapianto.
Determinati farmaci, soprattutto gli inibitori del Citomegalovirus (CMV), possono essere somministrati ai bambini solo per via endovenosa. In caso di riattivazione del virus devono restare ricoverati all’ospedale più a lungo. Questi farmaci, successivamente, possono essere somministrati per via endovenosa a domicilio dagli operatori dei servizi infermieristici domiciliari (Spitex).
Quando mio figlio potrà ricominciare ad andare a scuola o all’asilo?
I bambini non possono frequentare luoghi pubblici o uscire (scuola, asilo, mezzi di trasporto pubblici, cinema, supermercati, ecc.) fino alla guarigione del sistema immunitario (generalmente per sei mesi). Sono tuttavia consentite le visite da parte di amici e parenti. Previo accordo medico, nella maggior parte dei casi l’animale domestico (cane, gatto, ecc.) può essere tenuto durante questo periodo.
In caso di trattamento immunosoppressivo ripetuto e GvHD la rigenerazione del sistema immunitario può durare più di sei mesi.
Per rafforzare il sistema immunitario dei bambini, di regola, vengono somministrate per via endovenosa immunoglobuline (somministrazione di anticorpi) ogni 2–4 settimane per un periodo che va dai 9 ai 12 mesi dopo il trapianto allogenico di cellule staminali del sangue.
In seguito si procede alle vaccinazioni di base contro il tetano, la difterite, la poliomielite, la pertosse, la meningite (HIB, pneumococchi) e l’epatite B.
I vaccini vivi (morbillo, parotite, rosolia, varicella) vengono somministrati per la prima volta due anni dopo il trapianto.
Nel periodo invernale ai famigliari è consigliata la vaccinazione contro l’influenza.
Quali complicazioni possono insorgere dopo il trapianto allogenico di cellule staminali del sangue?
- Di regola dopo il trapianto di cellule staminali del sangue si possono osservare gli stessi effetti collaterali e le stesse complicazioni riscontrati negli adulti.
- Nelle malattie maligne (ALL, AML, MDS), anche dopo un trapianto eseguito con successo, non si può escludere una ripresa di malattia (la percentuale è attualmente del 20–30 %).
- Nelle malattie genetiche, in casi molto rari, nonostante che inizialmente il midollo trapiantato possa aver attecchito adeguatamente, si può osservare un rigetto a medio termine che porta a una ricomparsa della malattia principale (< 5 %).
- Specifiche complicazioni come la malattia venoocclusiva epatica (VOD) si manifestano più frequentemente nei bambini rispetto agli adulti. Oggi esistono terapie efficaci per curare questa complicazione.
- Dopo un trapianto allogenico di cellule staminali del sangue la percentuale di GvHD acute e croniche è inferiore rispetto a quella osservata negli adulti (dal 10 al 20 %). Nel caso di una GvHD cronica, tuttavia, è necessario un trattamento immunosoppressivo che può durare mesi o anni.
- È importante individuare i disturbi ormonali (ormone della crescita, tiroide, ovaie, testicoli), poiché possono avere ripercussioni dirette sulla crescita e sullo sviluppo intellettuale dei bambini.
A intervalli regolari vengono controllati la funzionalità cardiaca, polmonare, epatica e renale, la densità ossea. Inoltre è necessario effettuare regolari controlli oculistici e dentari nonché dello sviluppo intellettivo e psichico.
Una volta compiuti i 18 anni, e quindi non più considerati pazienti pediatrici, i pazienti sono trattati e assistiti come pazienti adulti.
12. Dichiarazione di consenso (Esempio)
13. Maggiori informazioni / Link verso siti Internet
Dove posso trovare ulteriori informazioni?
Molte organizzazioni specializzate e gruppi di autoaiuto forniscono sostegno e informazioni approfondite. Sono inoltre disponibili numerosi fascicoli e opuscoli tematici (ad es. la Lega svizzera contro il cancro).
- Shop Lega svizzera contro il cancro (gli opuscoli possono essere ordinati gratuitamente qui)
- Leucemia
- Linfoma Hodgkin e non-Hodgkin
- Terapie alternative e complementari
- Chemioterapia
- Terapia tumorale e aspetto fisico
- Fatica cronica
- Attività fisica e cancro
- Sostegno psiconcologico
- Sessualità e cancro
- Consulenza legale
Organizzazioni e reti
- Linfoma
- Mieloma Svizzera (Gruppo di contatto mieloma Svizzera; francese e tedesco)
- SNBST (Associazione svizzera dei trapiantati di cellule staminali del sangue; tedesco)
- Stiftung zur Förderung der Stammzell- und Knochenmarktransplantation (tedesco)
- Trasfusione CRS Svizzera (Informazioni sulla donazione di cellule staminali del sangue)
14. Farmaci impiegati frequentemente
Farmaci chemioterapici
Prima di eseguire il trapianto il paziente si sottopone a una terapia definita di condizionamento prescritta in base alla sua diagnosi e allo stadio della sua malattia. Questa chemioterapia serve a distruggere le cellule tumorali o leucemiche ancora presenti prima che siano infuse le cellule staminali del sangue, sane del donatore. I farmaci utilizzati, chiamati citostatici, vengono perlopiù iniettati direttamente o somministrati attraverso un’infusione. Essi possono causare diversi effetti collaterali. Dopo il trapianto invece vengono impiegati farmaci che inibiscono il sistema immunitario: i cosiddetti immunosoppressori. Anche questi possono causare diversi effetti collaterali.
Ciclofosfamide (Endoxan®)
Agente genotossico che inibisce la divisione delle cellule tumorali. Effetti collaterali: nausea, vomito, alterazioni del gusto, alopecia (caduta dei capelli), in rari casi si possono osservare aritmie.
Etoposide (Etopophos®)
Agente genotossico che inibisce la divisione delle cellule tumorali. Effetti collaterali: nausea, vomito, febbre alta, alopecia. Il giorno della somministrazione possono verificarsi episodi di abbassamento della pressione sanguigna e capogiri (evitare di alzarsi troppo in fretta).
Busulfano (Myleran® / Busulfex®)
Agente genotossico che inibisce la divisione delle cellule tumorali. Il farmaco può essere assunto sotto forma di compresse o per via infusionale. Effetti collaterali: attacchi epilettici, sterilità permanente, in rari casi si può osservare nausea e grave alopecia. Il Busulfano è somministrato insieme a un farmaco antiepilettico.
Fludarabina (Fludara®)
Agente genotossico che inibisce la divisione delle cellule tumorali. Effetti collaterali: nausea, perdita dell’appetito, in rari casi si possono osservare neuropatie. In generale è ben tollerato e non provoca alopecia.
Melfalan (Alkeran®)
Agente genotossico che inibisce la divisione delle cellule tumorali. Effetti collaterali: nausea, vomito, alopecia, in rari casi si può osservare insufficienza renale.
Irradiazione del corpo intero
TBI (Total Body Irradiation)
In molti casi si sottopone tutto il corpo a una dose di radiazioni relativamente elevata che viene suddivisa in più sedute per ridurne gli effetti collaterali (due sedute quotidiane per tre giorni). Gli effetti collaterali più frequenti sono nausea, vomito, diarrea, gonfiori dolorosi delle ghiandole salivari e mal di testa. Il dosaggio elevato causa spesso sterilità permanente.
Alcune terapie di condizionamento prevedono una dose più bassa, somministrata in una singola seduta. In tal caso, può darsi che non subentri sterilità.
Complicazioni tardive: Opacizzazione del cristallino. Questo disturbo insorge perlopiù diversi anni dopo il trapianto e può essere corretto con un intervento di chirurgia oculistica.
Immunosoppressori
Ciclosporina (Sandimmun®)
La ciclosporina sopprime le difese immunitarie (immunosoppressione) inibendo i linfociti T. Essa viene impiegata soprattutto nei casi di trapianto come profilassi del rigetto e della GvHD. Effetti collaterali: ipertensione arteriosa, stanchezza, mal di testa, tremore, accentuazione della peluria, gonfiore alle gengive, insufficienza renale, insufficienza epatica (ittero).
Tacrolimus (Prograf®)
Il Tacrolimus sopprime le difese immunitarie (immunosoppressione) inibendo i linfociti T. È talvolta impiegato nei trapianti al posto della ciclosporina per la profilassi del rigetto e della GvHD. Effetti collaterali: ipertensione arteriosa, stanchezza, mal di testa, tremore, aumento della glicemia, insufficienza renale, insufficienza epatica (ittero).
Steroidi (Prednisone® e farmaci affini)
Gli steroidi sopprimono le difese immunitarie. Sono impiegati come farmaci di prima scelta nel caso in cui insorga una GvHD. Effetti collaterali: ipertensione arteriosa, aumento dell’appetito e del peso, diabete, alterazioni cutanee, gonfiore del volto e osteoporosi. Molti di questi effetti collaterali insorgono soprattutto se la terapia si protrae a lungo. Se, invece, è molto breve, risulta assai efficace e ha, relativamente, pochi effetti collaterali.
Methotrexate
Inibitore della divisione cellulare che, a bassi dosaggi, ha effetto immunosoppressore. Negli adulti è spesso impiegato per la profilassi della GvHD. Effetti collaterali: aumenta la mucosite orale e rallenta l’attecchimento del midollo osseo trapiantato.
Basiliximab (Simulect®)
Anticorpo impiegato per la profilassi del rigetto dell’organo trapiantato e per il trattamento della GvHD. Effetti collaterali: dolore, nausea, ipersensibilità.
ATG (Lymphoglobulin®)
Il farmaco agisce contro i linfociti T diminuendone il numero e riducendo così il rischio di una GvHD. È spesso impiegato durante la chemioterapia preparatoria. Effetti collaterali: febbre, brividi, esantema, prurito, reazione allergica con calo della pressione sanguigna e dispnea, trombocitopenia (diminuzione delle piastrine), leucopenia (diminuzione dei globuli bianchi che rende più vulnerabili alle infezioni), malattia da siero (reazione ritardata di ipersensibilità del sistema immunitario alle proteine estranee iniettate).
Alemtuzumab (MabCampath®)
Il farmaco agisce contro i linfociti T e B diminuendone il numero e riducendo così il rischio di una GvHD. Il farmaco è talvolta impiegato durante la chemioterapia preparatoria e raramente come terapia di una grave GvHD. Effetti collaterali: febbre, brividi, esantema, prurito, reazione allergica con calo della pressione sanguigna e dispnea, trombocitopenia (diminuzione delle piastrine), leucopenia (diminuzione dei globuli bianchi che rende più vulnerabili alle infezioni).
Acido micofenolico (CellCept®)
Inibisce soprattutto la divisione cellulare dei linfociti. Effetti collaterali: febbre, mal di testa, difficoltà a digerire, nausea, leucopenia (diminuzione dei globuli bianchi che rende più vulnerabili alle infezioni), trombocitopenia (diminuzione delle piastrine che comporta un rischio di sanguinamento, ad es. alle gengive, petecchia, ematomi), anemia (diminuzione dell’emoglobina nel sangue).
Quali altri farmaci possono causare effetti collaterali?
Durante il trattamento possono essere impiegati anche ulteriori farmaci come antibiotici (per combattere le infezioni batteriche), antimicotici (per combattere le infezioni da funghi) o virostatici (per combattere le infezioni da virus).
Questi farmaci possono causare, a loro volta, effetti collaterali più o meno forti. Se eventuali effetti collaterali dovessero preoccuparvi, parlatene con il personale curante o il vostro medico.